Ultimo aggiornamento 2023-03-27
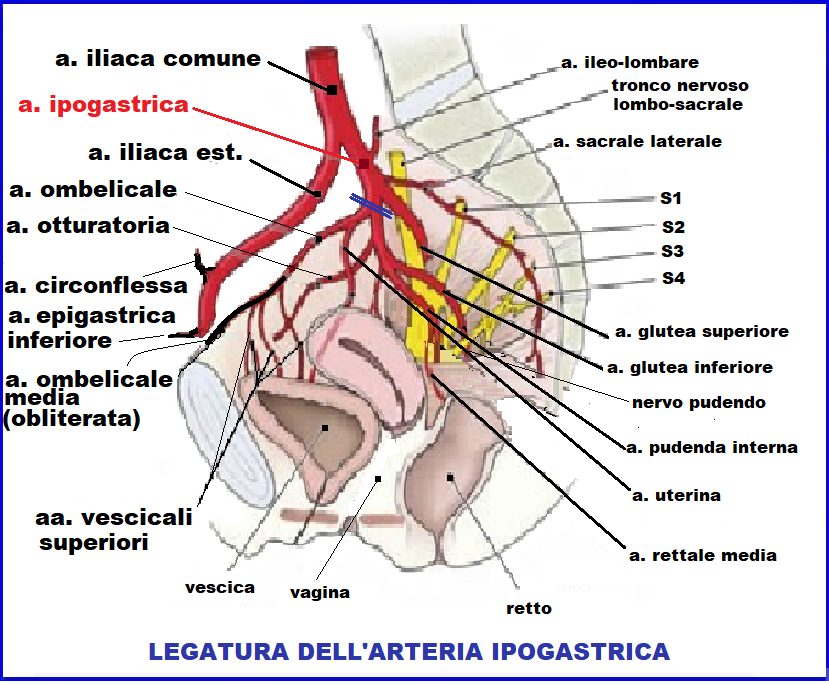
L’anatomia dell’arteria iliaca interna è stata ben documentata in precedenza ed è la principale fonte di vascolarizzazione delle strutture pelviche. Origina dall’arteria iliaca comune e decorre infero-medialmente nella pelvi. Esiste un numero enorme di piccoli vasi, circoli collaterali e variazioni nella vascolarizzazione pelvica
L’embolizzazione arteriosa è una metodologia interventistica mini-invasiva che consiste nel sopprimere l’apporto vascolare ad una neoformazione o per limitare uno stato emorragico occludendo i vasi sanguigni afferenti ad essa. La pratica di embolizzazione è comunemente applicata nel trattamento di malformazioni arterovenose (AVMs), fibromi uterini, emorragia post-partum in cui non sia indicata la terapia chirurgica (1-17). E’ abitualmente applicata per la terapia di aneurismi cerebrali, tumori muscolo-scheletrici, lesioni e carcinomi al fegato. 
La principale indicazione per la legatura o embolizzazione delle aa. ipogastriche è l’emorragia post-partum (PPH) da atonia uterina o lesioni traumatiche che rappresenta attualmente una delle maggiori cause di mortalità e di morbidità materna in gravidanza (1,2). L’emorragia post-partum occorre con una frequenza che oscilla tra il 5% e il 22% del totale dei parti (3) e rende conto di un tasso di mortalità materna pari a 1:1000 parti nei Paesi in via di sviluppo e 3-5 casi su 1.000.000 di parti nei Paesi industrializzati. Altre indicazioni per la legatura o embolizzazione delle aa. ipogastriche sono le emorragie massive della zona pelvica, ematoma del ligamento largo, lacerazioni delle aa. uterine, rottura dell’isterotomia con estensione alla cervice uterina, emorragia post-isterectomia.
Oltre alla morte materna, l’emorragia, soprattutto se massiva, può essere complicata da una necrosi renale acuta, necrosi dell’ipofisi anteriore con conseguente sviluppo della Sindrome di Sheehan, shock ipovolemico irreversibile e CID (coagulazione intravascolare disseminata), fino alla morte della paziente.
Embolizzazione delle aa. ipogastriche, tecnica chirurgica – previa sedazione della paziente e anestesia locale con Lidocaina al 2%, si effettua il cateterismo arterioso transfemorale con tecnica di Seldinger con cateteri da 4-5 F tipo Cobra (Glidecath, Terumo, Tokyo, Japan). Inizialmente è eseguita un’angiografia aorto-iliaca per valutare l’anatomia vascolare ed eventuali lesioni; viene quindi cateterizzato il lato sinistro delle arterie ipogastriche, poi quello controlaterale.
Il materiale embolizzante più utilizzato è rappresentato da frammenti di spugna di fibrina riassorbibile (Spongostan®) o particelle di alcool polivinilico (PVA).
L’intervento è caratterizzato dalla comparsa di dolore; tipicamente esso aumenta dopo circa due ore dalla procedura e può essere accompagnato a febbre, nausea e malessere generale (sindrome post-embolizzazione); effettuando prima, durante, e dopo la procedura una iniezione endovenosa di analgesici con pompa ad infusione, con la possibilità di una dose aggiuntiva se la situazione lo richiede, è possibile dominare tale sintomo.
L’esposizione alle radiazioni durante l’embolizzazione delle arterie ipogastriche è un parametro inevitabile, che va limitato al massimo.
Complicanze: dolore pelvico e iperpiressia (1-4)
Legatura delle aa. ipogastriche (BIL) mono-bilaterale sec. ‘OLeary – riduce la perfusione pelvica del 49% ma non la blocca perché esistono importanti circoli collaterali che nel tempo ricostituiranno la completa rivascolarizzazione pelvica. Le anastomosi tra la circonflessa femorale mediale e l’arteria otturatoria, e fra la circonflessa femorale laterale e l’arteria glutea superiore sono le principali aree di connessione. Inoltre, l’arteria ovarica fornisce flusso arterioso diretto anche all’utero.
Complicanze – Rischio di aggravamento delle condizioni cliniche e di coagulopatia. Pericolo per lesioni delle vene ipogastriche ed aa. glutee, plessopatie lombosacrali acute (5-8).
Vantaggi BIL rispetto all’isterectomia di urgenza: Oltre a preservare la fertilità futura, la BIL presenta altri vantaggi rispetto all’isterectomia di emergenza più comunemente eseguita per emorragie ostetriche pericolose per la vita. La BIL è associata a una minore morbilità post-operatoria rispetto all’isterectomia di emergenza e richiede meno tempo operatorio per coloro che hanno esperienza con la tecnica. L’isterectomia totale d’urgenza può essere gravata da un trauma alla vescica, che deve essere riflessa verso il basso per incorporare l’indistinta cervice post-partum. Danni alla vescica, ematomi, aderenze post-operatorie e prolasso della cupola vaginale possono essere evitati scegliendo la BIL invece dell’isterectomia. L’osservazione a lungo termine dei pazienti dopo BIL non ha mostrato alcun aumento degli effetti collaterali a distanza. La BIL dovrebbe essere l’intervento di prima scelta per controllare il sanguinamento grave nelle giovani donne nullipare o di bassa parità.
Tecnica: aprire il retroperitoneo per 10 cm circa con incisione parallela e laterale all’uretere. Per evidenziare il percorso dell’uretere può essere utile il segno di Kelly: se l’uretere viene stuzzicato con una pinza arteriosa, si contrarrà come un serpente o un verme. Dislocare lateralmente il peritoneo inciso e l’uretere.  A 3 cm dalla biforcazione dell’a. iliaca comune, subito dopo la biforcazione glutea, a livello del margine superiore del grande forame ischiatico, dove l’ipogastrica si divide in un ramo anteriore ischio-pubico ed un ramo posteriore che dà origine all’a. glutea superiore, iliolombare e sacrale laterale.
A 3 cm dalla biforcazione dell’a. iliaca comune, subito dopo la biforcazione glutea, a livello del margine superiore del grande forame ischiatico, dove l’ipogastrica si divide in un ramo anteriore ischio-pubico ed un ramo posteriore che dà origine all’a. glutea superiore, iliolombare e sacrale laterale.
Si separa il ramo ischio-pubico dalle vene iliache che accompagnano l’arteria e si fanno passare due fili di sutura sotto ed attorno all’arteria utilizzando pinze vascolari di de Bakey (9-14). E’ importante lavorare all’interno dell’avventizia dell’arteria per evitare danni alle vene ipogastriche sottostanti. La legatura dell’arteria è poi legata senza recidere il vaso. Ovviamente con tale tecnica il flusso ipogastrico posteriore resta intatto mentre si riduce significativamente l’irrorazione arteriosa dei visceri pelvici (utero, vescica, vagina).
Outcome e complicazioni: le percentuali di successo sfiorano il 40% mentre elevato è il rischio di lesioni per le vene ipogastriche e per l’a. glutea (5-17).
References:
- Carmignani, G. , Belgrano, E. , Puppo, P. : Evaluation of different types of emboli in transcatheter embolization of rat kidney. Urol. Res., 5; 127 (1977).
- Küss, R, Le Guillou M, Merlano J.J, Lépage T, Bories J. : L’embolisation en pathologie uro-génitale. Ann. Urol., 9: 1 (1975).Schuhrke T, Barr JW, Intractable bladder hemorrage therapeutic angiografic embolization of hypogastric arteries. J Urol 1976;116:543
- Smith, J. C. , Kerr, W. S. , Athanasoulis, C. A. , Waltman, A. C. , Ring, E. J. , Baum, S. : Angiographic management of bleeding secondary to genitourinary tract. J. Urol., 113; 89 (1975).Donati S, Senatore S, Ronconi A and the Regional Maternal Mortality group. Maternal mortality in Italy: a recordlinkage study. BJOG 2011;118:872-9.
- Sergent F, Resch B, Verspyck E et al (2004) Intractable postpartum haemorrhages: where is the place of vascular ligations, emergency peripartum hysterectomy or arterial embolization. Gynecol Obstet Fertil 32:320–329
-
Mansueto G et al: Endovascular treatment in postpartum haemorrhage La radiologia medica volume 118, pages215–228(2013)
-
Senatore S, Donati S, Andreozzi S. Studio delle cause di mortalità e morbosità materna e messa a punto dei modelli di sorveglianza della mortalità materna. Roma Istituto Superiore di Sanità, 2012 (Rapporti ISTISAN 12/6).
- ISS-SNLG. Linea guida Emorragia post partum: come prevenirla, come curarla. Linea guida 26, ottobre 2016.
- Arulkumaran S, Mavrides E, Penney GC. Prevention and management of postpartum haemorrhage. Royal College of Obstetricians and Gynaecologists Green-top Guideline N. 52. 2009
- Rizvi F, Mackey R, et al. Successful reduction of massive postpartum haemorrhage by use of guidelines and staff education. BJOG 2004;111:495-8.
- Crofts J, Ellis D, et al. Change in knowledge of midwives and obstetricians following obstetric emergency training: a randomized controlled trial of local hospital, simulation centre and teamwork training. BJOG 2007;114:1534-41.
- Mousa H, Alfirevic Z. Treatment of primary postpartum haemorrhage. Cochrane Database of Systematic Reviews 2007. Issue 1 Art. No:CD003249.
- American College of Obstetricians and Gynecologists. Postpartum Hemorrhage. ACOG Practice Bullettin No 76. Obstetrics and Gynecology 2006;108:1039-47.
- World Health Organization. WHO guidelines for the management of the postpartum hemorrhage and retained placenta, 2009.
- Leduc D, Senikas V, Lalonde A. SOCG Clinical Practice Guideline: No 235, Active management of the third stage of labour: prevention and treatment of postpartum hemorrhage. J Obstet Gynecol Canada 2009;31:980-93.
- Beglay C, Gyte G, et al. Active versus expectant management for women in the third stage of labour. Cochrane Database of Systematic Reviews 2011. Issue 11 Art. No:CD007412.
- National Institute for Health and Clinical Excellence. Intrapartum Care. Care of healthy women and their babies during childbirth. CG55, London, 2007.
- Etches D. Prevention and management of postpartum hemorrhage. SOGC Clinical Practice Guidelines. J Soc Obstet Gynaecol Can 2000;22:271-81.