“Urge incontinence” o incontinenza urinaria da urgenza o vescica iperattiva:
“Urge incontinence” o incontinenza urinaria da urgenza o vescica iperattiva:
L’incontinenza da urgenza (“urge incontinence”) è anche chiamata incontinenza per imperiosità o instabilità detrursoriale o vescica iperattiva, è la perdita involontaria d’urina provocata da un bisogno urgente (da cui il nome), incontrollabile di urinare, indipendentemente dagli sforzi o dall’aumento della pressione intraddominale.
Le minzioni diventano frequenti e poco abbondanti. Ciò è dovuto al fatto che la vescica si contrae continuamente, sia di giorno che di notte, ed il bisogno di urinare è imperioso, improvviso e frequente, La perdita di urina è immediatamente successiva allo stimolo di urinare e le pazienti molto spesso non riescono ad arrivare al bagno in tempo.
Spesso a questa forma si associa l’incontinenza da sforzo, producendo quella che viene chiamata “incontinenza mista”.
 Eziologia della urge incontinence: alcune volte non si riesce a individuare la causa precisa dell’urge incontinence; ma in genere essa è da attrbuire a fattori neurogeni della vescica (vescica neurogena) e cioè una iperriflessia detrursoriale. Altre patologie possono determinre e/o concorrere all’instaurarsi della patologia:
Eziologia della urge incontinence: alcune volte non si riesce a individuare la causa precisa dell’urge incontinence; ma in genere essa è da attrbuire a fattori neurogeni della vescica (vescica neurogena) e cioè una iperriflessia detrursoriale. Altre patologie possono determinre e/o concorrere all’instaurarsi della patologia:
- neoplasia vescicale
- calcoli vescicali
- cistiti
- menopausa
- m. di Parkinson,
- stroke
- sclerosi a placche,
- lesioni del midollo spinale
- tumori cerebrali
- ansia
- costipazione intestinale
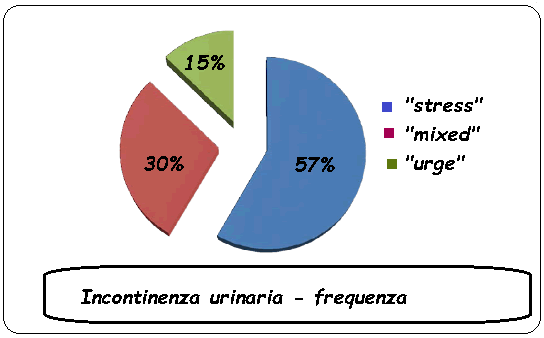
Frequenza: E’ la forma più frequente di incontinenza nella terza età ma può presentarsi, molto meno frequentemente, anche in giovane età..
FISIOPATOLOGIA: In una vescica correttamente funzionante, il detrusore rimane rilassato mentre la vescica si riempie gradualmente. fino a 250 ml circa. La vescica riesce a contenere fino a 500 cc di urine grazie all’azione dello sfintere uretrale e ai muscoli del pavimento pelvico (1-5). La carenza estrogenica, quasi sempre presente in menopausa, produce indebolimento delle strutture di sostegno (muscoli del pavimento pelvico) e dello sfintere uretrale oltre ad assottigliamento dell’epitelio vescicale con conseguente maggiore frequenza di infezioni, infiammazioni ed irritabilità detrursoriale (1-6).
DIAGNOSTICA:
- contrazione precoce e imprevedibile del detrursore durante la cistomanometria
- Diminuita capacità di riempimento vescicale.
TERAPIA –
- Farmaci anticolinergici: inibiscono il sistema nervoso parasimpatico per competizione recettoriale a livello dei recettori muscarinici. Aboliscono in tal modo la risposta degli stimoli colinergici sul muscolo detrursore vescicale inibendone la contrazione e rilassandolo. Così la vescica può contenere più urina e si riduce il frequente impulso a urinare.
Effetti collaterali anticolinergici: sudorazione, cefalea, astenia, stipsi, tachicardia, tremori. Quando si prescrivono farmaci antimuscarinici per il trattamento delle donne con vescica iperattiva prendere sempre in considerazione:- condizioni coesistenti, quali uno svuotamento incompleto della vescica
- uso di altri farmaci che influenzano il carico anticolinergico complessivo
- rischio di effetti avversi.
Prima di iniziare una terapia farmacologica discutere con le pazienti:
- frequenza, vie di somministrazione, posologia (più bassa possibile). Se il trattamento farmacologico prescritto risulta efficace e ben tollerato non modificare il dosaggio e non cambiare farmaco.
- la possibilità di successo terapeutico e l’insorgenza dei più comuni effetti avversi, quali secchezza delle fauci e costipazione. D’altra parte tali sintomi indicano che il trattamento inizia ad essere efficace.
- la possibilità che i benefici completi possano manifestarsi sino a 4 settimane dopo l’inizio della terapia.
FARMACI ANTIMUSCARINICI
- Detrusitol® cpr 1 mg, 2 mg (1-2 cpr al dì): tolterodina, antagonista recettoriale della muscarina (recettori M) sulle fibrocellule muscolari lisce in particolare vescicali; controindicato in pazienti con glaucoma o miastenia.
- Vesiker® cpr 5 mg: 1-2 cpr/die (solinefacina, antimuscarinico M3): Emselex® cpr o sciroppo (Darinefacina)
- Ossibutinina cpr 5 mg; Myurodelta® cpr 5 mg (Ossibutinina); Kentera® cerotti: Dopo l’applicazione del cerotto, l’ossibutinina passa nel circolo sistemico mediante diffusione passiva attraverso lo strato corneo dell’epidermide: le concentrazioni plasmatiche aumentano per circa 24-48 ore raggiungendo il picco di 3-4 ng/ml. Le condizioni di stato stazionario vengono raggiunte durante la seconda applicazione e successivamente si mantengono tali per un massimo di 96 ore (7-21).
- Efedrina 15-50 mg per os 3-4 volte al dì; Stimolazione adrenergica: vasocostrizione periferica, ipertensione arteriosa, aumento della frequenza cardiaca, iperattività cerebrale e fisica (effetto doping), broncodilatazione (antiasma). In Italia, si commercializza lun composto equivalente all’efedrina, la sinefrina, un alcaloide contenuto nella scorza dell’arancio amaro. L’efedrina è nota in erboristeria con il nome MA HUANG. spesso commercializzata in associazione con droghe energizzanti come il colanut, il guaranà ed il ginseng, che ne potenziano l’azione (“herbal ecstasy”). Negli USA dal 2004 è vietata la vendita di tutti i prodotti contenenti derivati dell’efedra.
2. Farmaci antispastici:
- Genurin® cpr, Urspas® cpr (flavossato, inibitore parasimpatico molto debole, rilascia la muscolatura liscia grazie alla sua azione calcio-antagonista e all’inibizione delle fosfodiesterasi, anestetico locale) (22,23).
- Cistalgan® confetti 200 mg (Flavossato + propifenazone) quando alla pollachiuria si associa una componente dolorosa Il propifenazone possiede azione antiflogistica, antipiretica, analgesica.
- IncontinenzaMEV® cpr (Astragalo, Timo, Lavanda, Luppolo, Equiseto, Trifoglio rosso, Cipresso, Agrimonia)
- Soluzione Schoum forte (fumaria + ononide + piscidia + glicerolo: antispastico delle vie biliari e urinarie; non controindicato in gravidanza).
- Estrogeni locali (24-27)
- Tossina botulinica (28)
3. RIEDUCAZIONE PELVICA:
- Elettrostimolazione funzionale: è una tecnica per rinforzare i muscoli del pavimento pelvico tramite elettrodi inseriti nella vagina o nell’ano che rilasciano piccoli impulsi elettrici per stimolare i muscoli interessati a contrarsi e rilassarsi. Questo metodo è del tutto indolore per la paziente e può aiutare soprattutto in caso di vescica iperattiva (29-31). I muscoli del pavimento pelvico interessati sono i mm. elevatori dell’ano e soprattutto i muscoli pubo-rettali; questi ultimi si estendono dalla sinfisi pubica al coccige e sostengono, a mo’ di amaca, l’uretra, la vagina e il retto.
- Biofeedback: tecnica che permette di controllare e misurare le contrazioni dei muscoli coinvolti negli esercizi ed è particolarmente utile sia per imparare ad eseguire gli esercizi correttamente sia per permettere allo specialista di capire le effettive condizioni dei muscoli sollecitati.
- Esercizi di Kegel
BIBLIOGRAFIA:
- E. Sacco, [Physiopathology of overactive bladder syndrome]., in Urologia, vol. 79, nº 1, 2012, pp. 24-35,
- E. Sacco, R. Bientinesi; F. Marangi; A. D’Addessi; M. Racioppi; G. Gulino; F. Pinto; A. Totaro; P. Bassi, [Overactive bladder syndrome: the social and economic perspective]., in Urologia, vol. 78, nº 4, pp. 241-56,
- BH. Jung, MJ. Jeon; SW. Bai, Hormone-dependent aging problems in women., in Yonsei Med J, vol. 49, nº 3, giugno 2008, pp. 345-51,
- SD. Quinn, C. Domoney, The effects of hormones on urinary incontinence in postmenopausal women., in Climacteric, vol. 12, nº 2, aprile 2009, pp. 106-13,
- M. Yoshida, K. Masunaga; T. Nagata; M. Yono; Y. Homma, The forefront for novel therapeutic agents based on the pathophysiology of lower urinary tract dysfunction: pathophysiology and pharmacotherapy of overactive bladder., in J Pharmacol Sci, vol. 112, nº 2, 2010, pp. 128-34,
- BH. Jung, MJ. Jeon; SW. Bai, Hormone-dependent aging problems in women., in Yonsei Med J, vol. 49, nº 3, giugno 2008, pp. 345-51,
- European Medicines Agency. European Public Assessment Report (EPAR) for Kentera: Scientific Discussion: 22 pages. Procedure No. H/C/532 published 15/04/2010.
- Irwin DE et al. Population-based survey of urinary incontinence, overactive bladder, and other lower urinary tract symptoms in five countries: results of the EPIC study. Eur Urol 2006; 50:1306-15.
- National Institute for Health and Clinical Excellence, 2006. Urinary incontinence. ww.nice.or.uk/CG40.
- Shamliyan TA et al. Systematic review: randomized, controlled trials of nonsurgical treatments for urinary incontinence in women. Ann Intern Med 2008; 148:4 73.
- Davila GW et al. A short-term, multicenter, randomized double-blind dose titration study of the efficacy and anticholinergic side effects of transdermal compared to immediate release oral oxybutynin treatment of patients with urge urinary incontinence. J Urol 2001; 166:140-5.
- Dmokowski RR et al. Efficacy and safety of transdermal oxybutynin in patients with urge and mixed urinary incontinence. J Urol 2002; 168:580-6.
- Dmokowski RR et al. Comparative efficacy and safety of transdermal oxybutynin and oral tolterodina versus placebo in previously treated patients with urge and mixed urinary incontinence. Urology 2003; 62:237-42.
- Hay-Smith J et al. Which anticholinergic drug for overactive bladder symptoms in adults. Cochrane Database Syst Rev 2005. Issue 3. N0 CD005429.
- M. Vij, D. Robinson; L. Cardozo, Emerging drugs for treatment of urinary incontinence., in Expert Opin Emerg Drugs, vol. 15, nº 2, giugno 2010, pp. 299-308,
- 2002 Gallup study of the market for prescription incontinence medication; 2002, Multi-Sponsor Survay
- The 3rd International Consultation on Incontinence. Recommendations of the International Scientific Committee: Evaluation and Treatment of urinary incontinence, pelvic organ prolapse and faecal incontinence; 2005, Health Publication Ltd: 1589-1630
- D. Robinson, L. Cardozo, New drug treatments for urinary incontinence., in Maturitas, vol. 65, nº 4, aprile 2010, pp. 340-7,
- JD. Campbell, KS. Gries; JH. Watanabe; A. Ravelo; RR. Dmochowski; SD. Sullivan, Treatment success for overactive bladder with urinary urge incontinence refractory to oral antimuscarinics: a review of published evidence., in BMC Urol, vol. 9, 2009, p. 18
- W. Steers, H. Richter; L. Nyberg; J. Kusek; S. Kraus; K. Dandreo; T. Chai; L. Brubaker, Challenges of conducting multi-center, multi-disciplinary urinary incontinence clinical trials: experience of the urinary incontinence treatment network., in Neurourol Urodyn, vol. 28, nº 3, 2009, pp. 170-6,
- E. Sacco, F. Pinto; P. Bassi, Emerging pharmacological targets in overactive bladder therapy: experimental and clinical evidences., in Int Urogynecol J Pelvic Floor Dysfunct, vol. 19, nº 4, Apr 2008, pp. 583-98,
- E. Sacco, F. Pinto; D. Tienforti; F. Marangi; A. Destito; M. Racioppi; M. Gardi; A. Volpi; PF. Bassi, [Investigational drug therapies for overactive bladder syndrome: the potential alternatives to anticolinergics.], in Urologia, vol. 76, nº 3, pp. 161-177,
- Sacco E, Bientinesi R., Future perspectives in pharmacological treatments options for overactive bladder syndrome., in Eur Urol Review, 7 (2), 2012, pp. 120-126.
- C. Roxburgh, J. Cook; N. Dublin, Anticholinergic drugs versus other medications for overactive bladder syndrome in adults., in Cochrane Database Syst Rev, nº 3, 2007, pp. CD003190,
- D. Robinson, L. Cardozo, The menopause and HRT. Urogenital effects of hormone therapy., in Best Pract Res Clin Endocrinol Metab, vol. 17, nº 1, marzo 2003, pp. 91-104,
- CS. Iosif, Effects of protracted administration of estriol on the lower genito urinary tract in postmenopausal women., in Arch Gynecol Obstet, vol. 251, nº 3, 1992, pp. 115-20,
- M. Imamura, P. Abrams; C. Bain; B. Buckley; L. Cardozo; J. Cody; J. Cook; S. Eustice; C. Glazener; A. Grant; J. Hay-Smith, Systematic review and economic modelling of the effectiveness and cost-effectiveness of non-surgical treatments for women with stress urinary incontinence., in Health Technol Assess, vol. 14, nº 40, agosto 2010, pp. 1-188, iii-iv,
- E. Sacco, M. Paolillo; A. Totaro; F. Pinto; A. Volpe; M. Gardi; PF. Bassi, [Botulinum toxin in the treatment of overactive bladder.], in Urologia, vol. 75, nº 1, pp. 4-13,
- Electrical stimulation with non-implanted electrodes for overactive bladder in adults.
Stewart F, Gameiro LF, El Dib R, Gameiro MO, Kapoor A, Amaro JL.Cochrane Database Syst Rev. 2016 Dec 9; 12:CD010098. Epub 2016 Dec 9.
- Electrical stimulation with non-implanted devices for stress urinary incontinence in women.
Stewart F, Berghmans B, Bø K, Glazener CM.Cochrane Database Syst Rev. 2017 Dec 22; 12:CD012390. Epub 2017 Dec 22.
- Pelvic floor muscle training added to another active treatment versus the same active treatment alone for urinary incontinence in women. Ayeleke RO, Hay-Smith EJ, Omar MI.Cochrane Database Syst Rev. 2015 Nov 3; (11):CD010551. Epub 2015 Nov 3.