Introduzione
La donna gravida è di solito una giovane in buona salute ma la gravidanza rappresenta un particolare periodo della vita in cui la donna è particolarmente vulnerabile a traumi anche di modesta entità (1-4).
Eventi traumatici (incidenti automobilistici, cadute accidentali, infortuni sul lavoro, aggressioni, violenze domestiche,  ustioni) si presentano frequentemente durante una gravidanza (~10%); le cadute rappresentano il più frequente fattore traumatico in gravidanza, seguito dagli incidenti automobilistici; le violenze familiari sono molto più frequenti negli USA rispetto all’Europa. La mortalità materna in seguito ad eventi di questo tipo è complessivamente di circa il 24%, percentuale sottostimata e tendenzialmente in aumento percentuale considerata la diminuita mortalità da altre cause ed ai cambiamenti nello stile di vita delle donne in gravidanza. Secondo l’OMS, 1.000.000 di donne gravide muore ogni anno nel mondo in seguito ad eventi traumatici (59-62).
ustioni) si presentano frequentemente durante una gravidanza (~10%); le cadute rappresentano il più frequente fattore traumatico in gravidanza, seguito dagli incidenti automobilistici; le violenze familiari sono molto più frequenti negli USA rispetto all’Europa. La mortalità materna in seguito ad eventi di questo tipo è complessivamente di circa il 24%, percentuale sottostimata e tendenzialmente in aumento percentuale considerata la diminuita mortalità da altre cause ed ai cambiamenti nello stile di vita delle donne in gravidanza. Secondo l’OMS, 1.000.000 di donne gravide muore ogni anno nel mondo in seguito ad eventi traumatici (59-62).
Statisticamente Il 40% dei traumi in gravidanza richiede un intervento chirurgico e nel 15-20% dei casi si hanno complicazioni materno-fetali che richiedono una prolungata ospedalizzazione. Nei traumi minori i rischi per la madre sono limitati, ma non sempre le conseguenze fetali a breve e medio periodo sono lievi (5-8,103).
Da non sottovalutare è infine il trauma psicologico che può seguire anche ad un evento traumatico banale verificatosi durante la gravidanza, a cui segue spesso una situazione di profondo stress. Condizione che sembra essere risultata in correlazione con un maggior rischio di insorgenza di autismo nel bambino (12,50-52).
MODIFICAZIONI FISIOLOGICHE IN GRAVIDANZA: Nelle traumatizzate gravide occorre tener presente tutta una serie di modificazioni fisiologiche a livello anatomico, emodinamico e biochimico (9).
-
Utero: durante la prima settimana l’embrione non è ancora impiantato e resiste bene ai traumi. Dalla seconda alla dodicesima settimana un trauma può creare lesioni dei villi coriali. Dopo la 12a settimana è l’interfaccia utero-placentare a rappresentare il
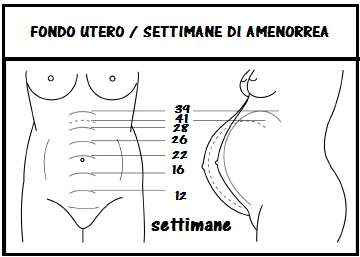 punto di massima fragilità. L’utero nel I° trimestre di gravidanza è intrapelvico e il feto è ben protetto dai traumi contusivi eccetto quelli ad interesse pelvico. L’utero diventa addominale dal 4° mese ed il fondo si eleva di circa 4 cm al mese costituendo l’elemento per valutare con immediatezza l’epoca approssimativa della gravidanza nel caso che la paziente . non possa parlare e si debba decidere per un eventuale cesareo di emergenza; se il fondo dell’utero è all’ombelico si tratta di gravidanza al 5° mese (22 w) ed il feto pesa 250 gr circa, troppo poco per sperare in una sopravvivenza . anche ricorrendo alle più recenti tecnologie di rianimazione neonatale. A fine gravidanza le pareti uterine si assottigliano e l’utero è particolarmente esposto ai traumi addominali con rischio di distacco placentare e rottura specialmente in caso di cesareo pregresso. A termine di gravidanza l’utero è in rapporto in avanti con la parete addominale assottigliata, indietro, fino a L3 è in rapporto con la colonna vertebrale e i grossi vasi; più in alto con duodeno e pancreas. Lateralmente si appoggia sui muscoli psoas incrociati dagli ureteri, a destra è a contatto con appendice, cieco e colon ascendente; Il lato sinistro dell’utero, più anteriore rispetto al destro, entra in contatto con il sigma e le anse del tenue. Il fondo dell’utero solleva il colon trasverso, lo stomaco e il fegato. certa protezione I rapporti fra utero e organi addominali consentono una qualche protezione a quest’ultimo ma complicano molto il percorso diagnostico per rivelare eventuali lesioni si addominali che uterine.
punto di massima fragilità. L’utero nel I° trimestre di gravidanza è intrapelvico e il feto è ben protetto dai traumi contusivi eccetto quelli ad interesse pelvico. L’utero diventa addominale dal 4° mese ed il fondo si eleva di circa 4 cm al mese costituendo l’elemento per valutare con immediatezza l’epoca approssimativa della gravidanza nel caso che la paziente . non possa parlare e si debba decidere per un eventuale cesareo di emergenza; se il fondo dell’utero è all’ombelico si tratta di gravidanza al 5° mese (22 w) ed il feto pesa 250 gr circa, troppo poco per sperare in una sopravvivenza . anche ricorrendo alle più recenti tecnologie di rianimazione neonatale. A fine gravidanza le pareti uterine si assottigliano e l’utero è particolarmente esposto ai traumi addominali con rischio di distacco placentare e rottura specialmente in caso di cesareo pregresso. A termine di gravidanza l’utero è in rapporto in avanti con la parete addominale assottigliata, indietro, fino a L3 è in rapporto con la colonna vertebrale e i grossi vasi; più in alto con duodeno e pancreas. Lateralmente si appoggia sui muscoli psoas incrociati dagli ureteri, a destra è a contatto con appendice, cieco e colon ascendente; Il lato sinistro dell’utero, più anteriore rispetto al destro, entra in contatto con il sigma e le anse del tenue. Il fondo dell’utero solleva il colon trasverso, lo stomaco e il fegato. certa protezione I rapporti fra utero e organi addominali consentono una qualche protezione a quest’ultimo ma complicano molto il percorso diagnostico per rivelare eventuali lesioni si addominali che uterine. -
Placenta: complesso organo di scambio vascolare materno-fetale; ad essa perviene il sangue arterioso materno ad una pressione media di 70-80 mm Hg che giunge ai sinusoidi intervillosi (5-10 mm Hg) e alla vena ombelicale fetale (15 mm Hg). Gli scambi avvengono non per contatto diretto fra i due circoli vascolari ma attraverso la membrana placentare. Eventuali lesioni di questa membrana mettono in contatto il sangue materno con quello fetale con rischio di allo-immunizzazione materno-fetale (80). Il passaggio della barriera placentare avviene principalmente attraverso tre meccanismi: – diffusione semplice per acqua, gas ed elettroliti – diffusione facilitata per alcuni elementi come i glicidi. – transfert attivo per altri elementi come i lipidi e le immunoglobuline A ed M. Tutti i farmaci di dimensioni <600 kDa passano la barriera placentare. Le grosse molecole, come l’eparina e l’insulina, non passano la barriera placentare. Infine la placenta partecipa alla tolleranza materna nei confronti del semi-allografo fetale.
-
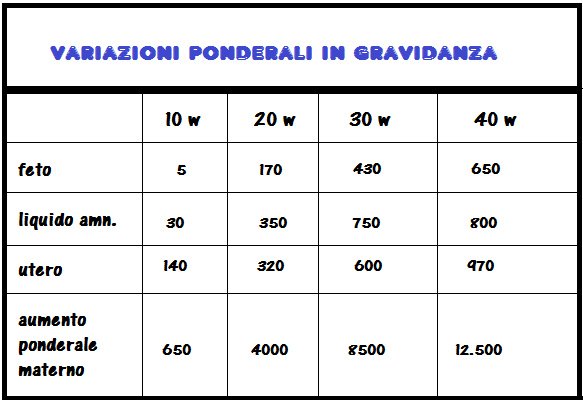
Liquido amniotico: elemento con funzioni specifiche di protezione per il feto contro i traumi e le infezioni. A termine di gravidanza il feto secerne circa 500 ml di urina e 300 ml di secrezioni bronchiali. La madre partecipa alla produzione alla produzione del liquido amniotico tramite le secrezioni amnio-coriali. Dalla 20a w il LA esplica un’attività battericida grazie soprattutto all’innalzamento della sua pCO2. L’oligoamnios (<250 ml) è causa di parto pretermine, morte fetale, ipossia fetale, IUGR, ipoplasia polmonare fetale, malformazioni cardiache, ossee (malformazioni facciali, piede torto, displasia dell’anca), meconio tinto “meconium staining”, e malformazioni del SNC (81-86).
-
L’aumento di peso in gravidanza provoca uno spostamento in avanti del centro di gravità della donna gravida e ciò è di per sé un fattore di maggior rischio di cadute accidentali (65,93). La difficoltà a mantenere l’equilibrio è costante dal 6° mese di gravidanza , anche in donne sane e gravidanza in normale evoluzione, e persiste per 6-8 settimane dopo il parto come dimostrato dai testi di stabilità posturale (93,94).
-
Aumentata lassità legamentosa: sotto l’effetto del progesterone si osserva una maggiore lassità dei legamenti (70-72) che facilita l’adattamento del bacino all’aumento del volume uterino ma può essere responsabile dei dolori pelvici e può esporre la gravida ad un aumentato rischio di traumatismo a carico delle articolazioni instabili come le caviglie (73). L’aumentata fragilità della linea bianca diminuisce la resistenza della parete addominale in caso di trauma.
-
Organi addominali: il transito intestinale è rallentato per l’effetto rilassante del progesterone sulla muscolatura liscia intestinale. In seguito a trauma, la ventilazione, la supplementazione di ferro e gli analgesici aumentano la costipazione intestinale. Circa il 25% delle gravide soffrono di reflusso gastro-esofageo a causa della compressione gastrica, aumento della secrezione di gastrina e atonia sfinterica. Occorre tenerne conto durante la manovra di intubazione perchè il rischio di inalazione di liquido gastrico è aumentato (77).
-
Modificazioni a carico dell’apparato urinario: La vescica si ritrova dislocata in posizione addominale dalla 12a w di amenorrea e ciò la rende particolarmente esposta in caso di trauma. Il progesterone provoca dilatazione degli ureteri e della pelvi renale. Si aggiunga l’effetto compressivo dell’utero gravido e si ha un aumento della frequenza del reflusso vescico-ureterico e è talvolta una vera e propria idronefrosi gravidica. Il rischio di infezione urinaria è aumentato. Il 10% delle donne in gravidanza hanno una batteriuria asintomatica cronica durante il I° trimestre ed un terzo di esse svilupperà pielonefrite se il trattamento di questa batteriuria è trascurato. Questo elevato rischio di infezione comporta una maggiore attenzione in caso di necessità di cateterizzazione vescicale. L’aumento della velocità di filtrazione glomerulare causa una diminuzione della creatinina e urea plasmatica, glicosuria e microalbuminuria (77-79).
-
Variazioni toraciche: in caso di intubazione, toracocentesi o toracotomia, va ricordato che l’utero aumentato di volume fa risalire il diaframma di 4 cm ed allargare il torace di 2 cm. Il 30% delle donne soffre di schiacciamento delle vie aeree superiori durante il decubito supino.
-
Sistema respiratorio: una ridotta capacità funzionale residua (FRC) della respirazione è compensata dalla iperventilazione ma comporta una ridotta capacità di adattamento a situazioni critiche di sforzi, ipossia o apnea. Il consumo di O2 in gravidanza aumenta del 15% per alimentare il metabolismo ossidativo fetale ma la pO2 è poco modificata. La caduta di pCO2 secondaria all’iperventilazione si accompagna ad ipocapnia e alcalosi respiratoria compensatoria. L’ansietà e il dolore da trauma possono aggravare l’iperventilazione e l’ipocapnia della gravida e provocare parestesie della bocca, dispnea con sensazione di soffocamento e perfino una sincope. Ciò implica la necessità di somministrazione di O2 alle gravide traumatizzate e cautela nella somministrazione di anestetici gassosi.
- Sistema cardio-vascolare: gli estrogeni sono responsabili del dell’accrescimento precoce del debito cardiaco (+20% nel I° trimestre e + 40 alla fine del 6° mese. Si tratta di un aumento sia della gittata cardiaca (+15 mm) che della frequenza cardiaca (+10-15 bpm) e la portata delle arterie uterine passa da 60 a 600 ml/minuto. La pressione arteriosa diminuisce molto leggermente stabilendosi su valori di 110/60. La pressione venosa degli arti inferiori aumenta a causa della compressione della vena cava inferiore. L’ECG può presentare modeste modificazioni come un lieve appiattimento dell’onda T in V1, V2 e DIII e presenza di onda Q in DIII e AVF (74).

-
Supine Hypotensive Syndrome ed Effetto Poseiro: Nel corso del III° trimestre il decubito dorsale provoca la compressione della vena cava e dell’aorta da parte dell’utero gravido con una riduzione del calibro di questi due vasi fino al 40% ed un aumento della pressione venosa, fino a 25 mm Hg, a carico delle vene degli arti
 inferiori. Ciò può provocare uno shock posturale gravidico da decubito (Supine Hypotensive Syndrome). Il peso dell’utero a termine di gravidanza in donne ipotese che mantegono a lungo la posizione supina (per es. durante il sonno) può comprimere non solo la cava inferiore ma anche l’aorta addominale comportando una diminuzione del lume aortico fino al 40% e conseguente diminuzione dell’afflusso di sangue a livello delle arterie ovariche, aa. uterine e del flusso intervilloso con fetale acuta rappresentato in cardiotocografia da bradicardia fetale e decelerazioni tardive. L’evoluzione può essere la Morte Fetale Improvvisa per infarto acuto del miocardio. Spostando la gravida in decubito laterale sinistro di 15-20 gradi o mobilizzando manualmente l’utero di qualche centimetro si ristabiliscono le normali fisiologiche condizioni di irrorrazione venosa e arteriosa. Questi accorgimenti sono indispensabili durante le manovre rianimative e durante il trasporto delle gravide traumatizzate a partire dalla 20a settimana di gravidanza.
inferiori. Ciò può provocare uno shock posturale gravidico da decubito (Supine Hypotensive Syndrome). Il peso dell’utero a termine di gravidanza in donne ipotese che mantegono a lungo la posizione supina (per es. durante il sonno) può comprimere non solo la cava inferiore ma anche l’aorta addominale comportando una diminuzione del lume aortico fino al 40% e conseguente diminuzione dell’afflusso di sangue a livello delle arterie ovariche, aa. uterine e del flusso intervilloso con fetale acuta rappresentato in cardiotocografia da bradicardia fetale e decelerazioni tardive. L’evoluzione può essere la Morte Fetale Improvvisa per infarto acuto del miocardio. Spostando la gravida in decubito laterale sinistro di 15-20 gradi o mobilizzando manualmente l’utero di qualche centimetro si ristabiliscono le normali fisiologiche condizioni di irrorrazione venosa e arteriosa. Questi accorgimenti sono indispensabili durante le manovre rianimative e durante il trasporto delle gravide traumatizzate a partire dalla 20a settimana di gravidanza. -
. “Effetto Poseiro” per effetto Posero si intende il calo di pressione sanguigna a livello degli arti inferiori durante una contrazione. In particolare si riduce solo il valore sistolico che si avvicina a quello diastolico e interessa più frequentemente e intensamente l’arto inferiore destro. La diagnosi si pone mediante palpazione del polso pedidio. Per comprendere l’etiologia dell’effetto Posero occorre ripensare al percorso dell’a. iliaca comune dx che nel suo percorso scavalca la 4a vertebra lombare e a quel livello può venire compressa dall’utero durante le contrazioni. Conseguentemente anche l’a. uterina dx riceve meno sangue e il feto può andare in ipossiemia. Nel decubito laterale sinistro questo effetto scompare (121).
-
Emodiluizione ed ipervolemia : In gravidanza si assiste ad uno stato di relativa emodiluizione ed ipervolemia (+40% a 34 settimane) con aumento della gittata cardiaca, che sono funzionali ad una riduzione della perdita di globuli rossi in caso di lesioni traumatiche emorragiche e durante il parto. Inoltre la diminuita viscosità del sangue limita l’accresciuto lavoro del cuore. L’ipervolemia a sua volta compensa la fisiologica ipotensione arteriosa a fine gravidanza (da sequestro di sangue nei distretti inferiori del corpo gravidico). Per contro, l’ipervolemia unita alla la diminuzione delle resistenze periferiche crea nella donna gravida una particolare tolleranza all’ipovolemia (fino al 30% di perdita ematica!) alle perdite ematiche con il rischio di sottostimare l’entità di una situazione emorragica; il passaggio da anemia a shock emorragico rischia di essere piuttosto tardivo, misconosciuto in fase iniziale, ma brutale e grave. In caso di emorragia la madre reagisce attivando il suo sistema alfa-adrenergico ma il flusso ematico placentare diminuisce per vasocostrizione delle arterie uterine con ipossia e acidosi fetale allo stesso modo che in presenza di forti contrazioni uterine prolungate o durante somministrazione di farmaci vasopressori. La comparsa di segni di risposta simpatica nella madre (vasocostrizione periferica, marmorizzazione, nervosismo), anche in assenza di una significativa ipotensione arteriosa materna, sono il segnale di una sottostante sofferenza fetale. È pertanto essenziale praticare una rapida reidratazione cristalloide e trasfusione di sangue intero in caso di emorragia materna (75,76). Lo shock ipovolemico materno una volta instaurato, comporta il rischio di morte fetale in oltre l’80% dei casi.

-
Aumentata coagulabilità: il numero delle piastrine è poco modificato ma il fattore di Willebrand è costantemente aumentato e ciò favorisce l’emostasi primaria (10). Il fibrinogeno è costantemente aumentato fino a 5-6 g/l; PT, PTT sono diminuiti del 20%; sono aumentati i fattori II, VII, VIII, X e XII. L’AT III è diminuita e c’è un leggero aumento della proteina C compensato dalla diminuzione della proteina S. I fattori V e IX sembrano stabili e i fattori XI e XIII sono leggermente abbassati. Infine si constata una diminuzione della funzione fibrinolitica per alterazione della via di attivazione del plasminogeno. Tutto ciò conduce a migliorare la risposta ad emorragie post-traumatiche (10,66,67). Ma l’ipercoagulabilità aumenta il rischio di patologia trombo-embolica specialmente in caso di allettamento prolungato dopo il trauma. Il rischio di coagulazione intravascolare CID disseminata è aumentato specialmente in caso di distacco di placenta. In quest’ultimo caso un modesto aumento dei D-dimeri non è patognomonico
-
Ipoalbuminemia: si traduce in una diminuzione della pressione oncotica plasmatica con aumentato rischio di edema polmonare. Inoltre l’ipoalbuminemia induce un aumento delle frazioni libere di molti ormoni in circolo e anche di diversi farmacie e ciò vale particolarmente per gli anestetici centrali per cui si ha un aumento notevole del loro effetto anestetizzante anche per dosi modeste (68).
-
Il sistema regolatore idro-salino è conservato durante la gravidanza. Tuttavia l’ampiezza di questa risposta è limitata a causa della diminuzione della proteinemia.
-
VES: L’aumento della velocità di eritrosedimentazione (40-50 mm nella prima ora) è secondario all’aumento del fibrinogeno (69) e quindi è inutile il suo dosaggio durante tutta la gravidanza.
-
Glicemia: è diminuita in gravidanza per la facilità di utilizzare i lipidi come fonte di energia da parte della gravida risparmiando glicidi e proteine che vengono preferenzialmente utilizzati per la crescita fetale. Diminuiscono in gravidanza pure l’azotemia e l’uricemia.
|
Tab. 1:MODIFICAZIONI FISIOLOGICHE GRAVIDICHE E RELATIVI EFFETTI |
|
|
MODIFICAZIONI MATERNE |
PRINCIPALI CONSEGUENZE |
|
Ipervolemia + Emodiluizione |
Migliore risposta all’emorragia |
|
Diminuita funzionalità polmonare |
Minore tolleranza all’apnea |
|
Stasi apparato gastrointestinale |
aumentato rischio di s. ab ingestis |
|
Aumento volume uterino Stretching peritoneale |
Esame addominale difficoltoso minore irritabilità peritoneale |
|
Aumentata sensibilità agli anestetici |
Aumento rischio di perdita di coscienza |
|
Ipercoagulabilità |
Maggiore rischio tromboembolia |
|
Aumento flusso plasmatico renale e aumento del filtrato glomerulare aumento di peso |
Diminuzione albuminemia e creatininemia maggiore pericolo per le cadute accidentali |
In considerazione di tutto ciò, è consigliabile che le traumatizzate gravide vengano valutate da un’equipe multidisciplinare che preveda la presenza di un ostetrico, chirurgo d’urgenza, un medico internista, un radiologo ed eventualmente un neonatologo che valuti le possibilità quoad vitam et valitudinem del neonato.
MECCANISMI TRAUMATICI
I traumatismi diretti sono i più frequenti (70%) e sono rappresentati soprattutto da cadute accidentali, incidenti automobilistici e aggressioni (15,16). Le conseguenze più frequenti sono il distacco di placenta e la rottura d’utero. I traumatismi fetali diretti sono possibili ma poco frequenti perchè il liquido amniotico permette una buona difesa fetale dai traumi contusivi.
Traumi da caduta o contusivi: Fino al 3° mese, l’utero è intrapelvico ed è ben protetto dai traumi contusivi o da caduta. Dal 4° mese l’utero si affaccia nell’addome ed è vulnerabile ai traumi contusivi che sono in assoluto i più frequenti (27%) in gravidanza (87-90) e si osservano più frequentemente  nelle donne giovani (20-25 anni) rispetto alle gravide over 35 (91).
nelle donne giovani (20-25 anni) rispetto alle gravide over 35 (91).
Oltre a lesioni a carico dell’utero i traumi contusivi possono determinare fratture pelviche, emorragie retroperitoneali, embolia da villi coriali (21). A carico del feto si possono osservare fratture craniche (18), emorragie intraventricolari (19) e fratture ossee (20), abruptio placentare, La mortalità materna da trauma contusivo è del 7% mentre la mortalità fetale è del 3% anche in caso di assenza di lesioni visibili a carico dell’utero ed in assenza di perdite ematiche (99-102).
L’esame clinico non è dirimente per le modificazioni anatomiche tipiche della gravidanza e per la diminuita risposta irritativa peritoneale in seguito allo “streching” di quest’ultimo a causa delle aumentate dimensioni uterine, per cui è sempre opportuno ricorrere ad un esame strumentale.
Utilizzando scarpe a mezzo tacco, comode, ben calzanti, con listino alto; meglio ancora stivaletti a mezzo tacco che bloccano le caviglie la percentuale di cadute accidentali in gravidanza diminuiscono grazie al bloccaggio delle caviglie (92,93).
Gli incidenti automobilistici costituiscono la principale causa di morte fetale per patologie non ostetriche (17). Interessano il 3% di tutte le gravidanze (104-109).
 E’ importante ricordare che l’uso delle cinture di sicurezza durante i viaggi in auto, obbligatorio in Italia da oltre 20 anni, in caso di incidente riduce del 70% il rischio di eiezione dall’auto che è la prima causa di morte per incidente d’auto.
E’ importante ricordare che l’uso delle cinture di sicurezza durante i viaggi in auto, obbligatorio in Italia da oltre 20 anni, in caso di incidente riduce del 70% il rischio di eiezione dall’auto che è la prima causa di morte per incidente d’auto.
Negli anni ’60 le cinture di sicurezza furono messe sul banco degli imputati con l’accusa di aver aumentato la gravità delle complicanze ostetriche in caso di incidente d’auto ed in particolare il distacco di placenta. Ma si trattava delle cinture “a 2 punti” che effettivamente, in caso di impatto, esercitavano una pressione sull’utero che si sommava all’effetto di brusca decelerazione e al ripiegamento del busto in avanti. L’introduzione di una cintura “a tre punti”: ha risolto in gran parte il problema. Essa deve essere posizionata trasversalmente sulla parte alta delle gambe ed diagonalmente in modo da comprendere una parte laterale dell’addome in prossimità della cresta iliaca, mai sulla parte inferiore dell’addome, passi nel solco intermammario, sulla clavicola e termini dietro la spalla dal lato opposto a quello iniziale.
cresta iliaca, mai sulla parte inferiore dell’addome, passi nel solco intermammario, sulla clavicola e termini dietro la spalla dal lato opposto a quello iniziale.
L’utilizzazione di una cintura “a 2 punti” è da evitare assolutamente anche se essa è preferibile all’assenza totale di cinture. La soluzione ottimale sarebbe utilizzare cinture “a 4 punti” in modo da formare in alto un incrocio diagonale tipo croce di Sant’Andrea o pilota di aereo (22). In caso di corretta apposizione delle cinture di sicurezza è opportuno disinserire l’airbag. Numerose complicanze materno-fetali, anche la morte, si sono verificate per lo scoppio di questo strumento in caso di incidente se la persona che viaggia accanto al guidatore è una donna gravida (21-24). La normativa vigente in merito, risalente al 4 agosto 1989, legge n. 284, è abbastanza perentoria: l’esenzione per le donne in stato di gravidanza è ammissibile sono sulla base di certificazione rilasciata dal ginecologo curante che comprovi condizioni di rischio particolari conseguenti all’uso delle cinture di sicurezza.
Traumatismi materni gravi sono quasi sempre associati a gravi complicanze fetali ma non sempre la minore gravità materna equivale a leve gravità fetale (110-112).Spesso traumi materni di scarsa entità nascondono gravi traumi fetali misconosciuti e sottostimati ma gravi (fratture craniche, fratture degli arti, fratture del rachide, emorragia cerebrale, emorragia subaracnoidea) (113,114).
AGGRESSIONI: si tratta quasi sempre di liti familiari con percosse o aggressioni sessuali. Sono molto più frequenti negli USA che in Europa (115-117). Le complicazioni più frequenti sono l’aborto, la minaccia di parto prematuro ed il distacco di placenta. La morte fetale si osserva nel 6% dei casi. (118,119)
TRAUMI PENETRANTI
Nella letteratura internazionale sono riportati numerosissimi casi di lesioni materno-fetali da arma da fuoco e da taglio con un’ampia e variegata campionatura di sequele che va dalla patologia utero-placentare alla sezione distale dell’aorta. Inoltre causano la morte del 14 % delle gestanti coinvolte in questi eventi (4) e negli Stati Uniti il 36% delle morti materne è successivo a questo tipo di lesioni. La mortalità fetale è in media del 50 % dei feti raggiungendo in alcuni Stati degli USA anche il 70%.
Determinano più spesso danni diretti a carico del feto, della placenta e del cordone, oltre a shock materno; le lesioni uterine sono più gravi se a carico della parete posteriore rispetto alla parete anteriore od alla zona fundica.. Il management consiste in un attento monitoraggio rispettando l’outcome materno-fetale.
Scarica accidentale di corrente elettrica (folgorazione o elettrocuzione) in ambienti domestici, può avvenire, generalmente, o per contatto diretto con elementi normalmente in tensione, come prese di corrente o cavi elettrici scoperti, o per contatto indiretto con apparecchiature elettriche, come frigoriferi, lavatrici o lavastoviglie, che per un guasto possano risultare non più correttamente isolate. La folgorazione sull’organismo può avere effetto mortale o essere causa di ustioni, arresto cardiaco, fibrillazione ventricolare, paralisi respiratoria, lesioni degenerative dei  muscoli e del sistema nervoso sia nella madre che soprattutto nel feto che è assai meno resistente allo shock elettrico (120-128). Inoltre sia il liquido amniotico che i vasi utero-placentari sono a bassa resistenza e quindi a maggior rischio.
muscoli e del sistema nervoso sia nella madre che soprattutto nel feto che è assai meno resistente allo shock elettrico (120-128). Inoltre sia il liquido amniotico che i vasi utero-placentari sono a bassa resistenza e quindi a maggior rischio.
La soglia di tensione minima considerata pericolosa è di 120 V in corrente continua e 50 V in corrente alternata. Una volta che sia possibile toccare la vittima senza correre alcun rischio, si devono rapidamente valutare le funzioni vitali (p. es., i polsi radiale, femorale o carotideo, la funzione respiratoria e lo stato di coscienza). Il primo provvedimento sarà rivolto ad assicurare la pervietà delle vie aeree. Se sono assenti movimenti respiratori spontanei o se è in atto un arresto cardiaco, è necessario provvedere immediatamente alla rianimazione cardiopolmonare. La valutazione di base per tutti i danni da elettricità comprende un ECG, gli enzimi cardiaci, un emocromo completo e l’analisi delle urine, ponendo particolare attenzione alla mioglobina. Inoltre, se esiste il sospetto di un danno cardiaco, di aritmie o è presente dolore toracico, è indicato un monitoraggio cardiaco per 12 h (120-127). Qualsiasi deterioramento dello stato di coscienza rende imperativa l’esecuzione di una TC o di una RMN, per escludere eventuali emorragie intracraniche. Successivamente si valuterà il benessere fetale e placentare con esame ecografico e cardiotocografico, con monitoraggio per almeno 72 ore (128-131) e a distanza di 15 e 30 giorni perché alcune situazioni patologiche come il minaccia di aborto, morte fetale, distacco di placenta, anche parziale, ematomi retroplacentari, oligo-anidramnios, IUGR possono osservarsi solo a distanza dall’evento traumatico (132-137).
per tutti i danni da elettricità comprende un ECG, gli enzimi cardiaci, un emocromo completo e l’analisi delle urine, ponendo particolare attenzione alla mioglobina. Inoltre, se esiste il sospetto di un danno cardiaco, di aritmie o è presente dolore toracico, è indicato un monitoraggio cardiaco per 12 h (120-127). Qualsiasi deterioramento dello stato di coscienza rende imperativa l’esecuzione di una TC o di una RMN, per escludere eventuali emorragie intracraniche. Successivamente si valuterà il benessere fetale e placentare con esame ecografico e cardiotocografico, con monitoraggio per almeno 72 ore (128-131) e a distanza di 15 e 30 giorni perché alcune situazioni patologiche come il minaccia di aborto, morte fetale, distacco di placenta, anche parziale, ematomi retroplacentari, oligo-anidramnios, IUGR possono osservarsi solo a distanza dall’evento traumatico (132-137).
Ustioni gravi (3° e 4° grado): il 4% circa delle donne vittime di gravi ustioni sono gravide. Le complicazioni (ipossia da inalazione di fumo, ipotensione, ipovolemia, perdite di elettroliti) nelle gravide sono peggiorate dalle modificazioni dello stato gravidico (138-141). La mortalità materna raggiunge il 25% per ustioni >50% e 100% per ustioni >80%. Il parto prematuro si osserva abitualmente in caso di ustioni >30%. Prima delle 28 settimane, la sopravvivenza fetale dipende dalle condizioni della madre. Dopo le 28 settimane, in caso di ustioni >50%, è opportuno indurre il parto (preferibilmente con Taglio cesareo) appena la maturità fetale lo consente (142-144).
POLITRAUMATISMI
Le complicanze ovviamente, sono gravissime. La sopravvivenza fetale è strettamente legata a quella della madre. L’assistenza rianimatoria della madre deve essere immediata ed intensiva. Lo schema da seguire è quello classico che prevede ossigenazione intensiva, attività cardiaca e ripristino del volume circolatorio. Il taglio cesareo di urgenza ha 2 indicazioni: facilitare la rianimazione materna o permettere la sopravvivenza del feto se la rianimazione materna fallisce. Si può sperare in una sopravvivenza fetale del 15% dopo la 26a settimana (145-151).
Complicanze materno-fetali
Le più temibili conseguenze materno-fetali di un trauma occorso durante la gravidanza sono: morte materna (24%); minaccia di parto pretermine (55%); distacco intempestivo di placenta normo-inserta (28%); rottura d’utero (0,6%); emorragia materno-fetale (22,23) e patologie fetali (6%), morte fetale (10-14%), raggiungendo picchi anche >90% in caso di rottura d’utero (24). Lesioni materne (frattura cranica, contusione od emorragia cerebrale, lesioni toraco-addominali gravi richiedenti intervento chirurgico, fratture della pelvi). Il più comune problema ostetrico post-traumatico è l’insorgenza precoce di attività contrattile uterina (25). Essa è dovuta alla secrezione di prostaglandine da parte delle cellule miometriali e deciduali lesionate. Nel 90% dei casi il travaglio termina da solo, la sua ulteriore progressione è legata a diversi fattori quali: epoca gestazionale, entità del danno e delle prostaglandine rilasciate. Controversa è l’efficacia dell’utilizzo dei tocolitici.
In relazione alle condizioni fetali è da sottolineare come queste dipendono direttamente da quelle materne, e solo a seguire da altri fattori, tra i quali: età gestazionale e stadio di sviluppo raggiunto; tipo e severità del trauma; presenza di trauma uterino e sua gravità. Lesioni dirette sono più frequenti in fasi avanzate della gestazione ed in seguito a traumi penetranti (fratture, emorragie intracraniche). In particolare, la sopravvivenza del feto dipende dalla perfusione uterina e questa a sua volta dalla pressione sistemica materna; di conseguenza una diminuzione di quest’ultima determinerà vasocostrizione periferica e quindi anche uterina. In caso di manifesto shock materno la possibilità di sopravvivenza fetale è del 20% (154-157) .
Distacco di placenta normoinserita
Tra le possibili conseguenze di trauma questa è una delle più temibili e frequenti. E’ provocata dalla separazione del piatto placentare anelastico dall’utero in contrazione tetanica riflessa. La sua incidenza è >50% in seguito a traumi maggiori e 2-4% nei traumi minori (26,27). La morte fetale purtroppo si osserva nel 50-70% dei casi e il distacco di placenta rappresenta la causa più frequente (30-70%) di morte fetale da trauma (214-216).
I caratteristici segni clinici di insorgenza sono sanguinamento dai genitali esterni; alterazione della frequenza cardiaca fetale, assenza di BCF, contrazioni uterine,  ipertonia uterina, emorragia, ipovolemia materna, variazione della frequenza cardiaca fetale (distress fetale), alterazioni della coagulazione (CID). L’emorragia può essere interna, esterna o mista. Perché l’emorragia si manifesti all’esterno è necessario che al distacco, più o meno completo della placenta, segua lo scollamento delle membrane, e per questo molto spesso è un’emorragia tardiva. La quantità è generalmente scarsa e può presentarsi a stillicidio o con coaguli. Quando invece, per resistenza delle membrane allo scollamento, o per atresia del collo o perché la testa è già impegnata nello scavo, il sangue non può defluire all’esterno, si raccoglie internamente; qui può mantenersi semiliquido o trasformarsi in coaguli; la quantità può essere notevole: >1 litro o anche più (215-218).
ipertonia uterina, emorragia, ipovolemia materna, variazione della frequenza cardiaca fetale (distress fetale), alterazioni della coagulazione (CID). L’emorragia può essere interna, esterna o mista. Perché l’emorragia si manifesti all’esterno è necessario che al distacco, più o meno completo della placenta, segua lo scollamento delle membrane, e per questo molto spesso è un’emorragia tardiva. La quantità è generalmente scarsa e può presentarsi a stillicidio o con coaguli. Quando invece, per resistenza delle membrane allo scollamento, o per atresia del collo o perché la testa è già impegnata nello scavo, il sangue non può defluire all’esterno, si raccoglie internamente; qui può mantenersi semiliquido o trasformarsi in coaguli; la quantità può essere notevole: >1 litro o anche più (215-218).
Tuttavia l’assenza di sintomatologia o evidenza di lesioni non necessariamente indica che la placenta è ben inserita, quindi è buona regola in occasione di ogni trauma eseguire un controllo ecografico e cardiotocografico (l’accuratezza diagnostica della cardiotocografia è maggiore rispetto all’ecografia). Difatti, se da un canto molti AA. sono d’accordo nel ritenere sufficiente un monitoraggio di 2-3 ore dall’intercorrere del trauma in caso di assenza di segni o sintomi clinico-strumentali che possano indicare una situazione di pericolo, dall’altro nella letteratura nazionale ed internazionale sono riportati casi di distacco placentare anche dopo 5 giorni dal trauma tanto che si fa sempre più forte la corrente di quei ricercatori che propongono un monitoraggio base di almeno 48 ore, termine entro il quale si ha la manifestazione del gran numero di complicazioni. Temibile conseguenza del distacco di placentare post-traumatica tardiva è l’acuta isoimmunizzazione Rh con eritroblastosi fetale conseguente all’esposizione ad una massiva emorragia con trasfusione feto-materna in seguito al distacco manifestatosi anche alcuni giorni dopo l’incidente. In previsione di tale evento, in caso di trauma che coinvolga una madre Rh-negativa bisognerebbe mettere in atto ogni possibile intervento atto a prevenire una acutizzazione della sua risposta immunitaria (28).
ROTTURA UTERO
La rottura completa d’utero post-traumatica in donna gravida si verifica raramente (0.6%) ma è causa di gravissime complicazioni: la morte della gravida si osserva nel 25%  dei casi e la morte fetale nel 70% dei casi (152-155). La sintomatologia è molto evidente e si manifesta con dolori fortissimi all’addome, abbondanti perdite ematiche vaginali, ipotensione e tachicardia. L’utero si presenta atonico se il feto è stato espulso in cavità addominale. Le parti fetali si apprezzano facilmente alla palpazione addominale. Il trattamento consiste in una laparotomia di emergenza appena stabilizzate le condizioni materne secondo il classico protocollo ABC di rianimazione. Dopo l’estrazione del feto e degli annessi, si bloccano le fonti emorragiche e si valuta l’opportunità di suturare le lacerazioni o di procedere
dei casi e la morte fetale nel 70% dei casi (152-155). La sintomatologia è molto evidente e si manifesta con dolori fortissimi all’addome, abbondanti perdite ematiche vaginali, ipotensione e tachicardia. L’utero si presenta atonico se il feto è stato espulso in cavità addominale. Le parti fetali si apprezzano facilmente alla palpazione addominale. Il trattamento consiste in una laparotomia di emergenza appena stabilizzate le condizioni materne secondo il classico protocollo ABC di rianimazione. Dopo l’estrazione del feto e degli annessi, si bloccano le fonti emorragiche e si valuta l’opportunità di suturare le lacerazioni o di procedere  all’isterectomia sub-totale se la lacerazione non è orizzontale e non è a carico del segmento inferiore e/o se la sutura è difficoltosa o l’emostasi non offre garanzia di sicurezza assoluta (154-156). 1-2 drenaggi a sistema chiuso vengono posizionati in cavità addominale. Un tentativo di cesareo post-mortem va fatto se vi sono segni di vitalità fetale. La rottura completa d’utero spesso è complicata da lesioni a carico degli organi addomino-pelvici viciniori. Si parla di rottura d’utero incompleta quando sono
all’isterectomia sub-totale se la lacerazione non è orizzontale e non è a carico del segmento inferiore e/o se la sutura è difficoltosa o l’emostasi non offre garanzia di sicurezza assoluta (154-156). 1-2 drenaggi a sistema chiuso vengono posizionati in cavità addominale. Un tentativo di cesareo post-mortem va fatto se vi sono segni di vitalità fetale. La rottura completa d’utero spesso è complicata da lesioni a carico degli organi addomino-pelvici viciniori. Si parla di rottura d’utero incompleta quando sono
lesionate la parete miometriale e la mucosa uterina mentre la sierosa è integra. In tale ultimo caso l’outcome fetale è nettamente migliore (157-160) e lo shock e l’anemia materna sono meno gravi mentre l’emorragia vaginale è più abbondante. Nella rottura silenziosa mancano i segni di sofferenza fetale e shock materno, l’emorragia vaginale è modesta o può mancare e il dolore addominale è modesto e non patognomonico (161,162).
La diagnosi differenziale va effettuata con:
-
distacco di placenta
-
perforazione intestinale
-
rottura di milza
-
lacerazione aortica
-
lesione ovarica
MINACCIA DI ROTTURA D’UTERO
La paziente è ansiosa, lamenta dolori al basso ventre, il polso presenta una frequenza >80 bpm. La palpazione addominale permette di valutare la durezza delle pareti del corpo uterino e la sottigliezza dell’istmo, porzione di utero posto fra corpo e collo. Il limite superiore del segmento inferiore è la vena coronaria a decorso circolare e/o il limite superiore di adesione lassa del peritoneo viscerale sulla sierosa uterina. Il limite inferiore dell’istmo (o segmento inferiore dell’utero) è l’orifizio uterino interno anatomico. L’istmo si assottiglia e allunga in gravidanza passando da 2 cm a 10 cm al 6° mese e fa assumere all’utero la forma di una clessidra. In caso di minaccia di rottura d’utero, si distende e assottiglia ulteriormente permettendo di apprezzare parti fetali e presentando un cercine obliquo (cercine di retrazione di Bandl, Bandl’s ring) che tende a spostarsi dal basso in alto (163). Alla osservazione CTG si evidenziano segni di grave sofferenza fetale o assenza del BCF.
Minaccia di aborto: il traumatismo dell’utero provoca il rilascio in circolo, da parte delle cellule deciduali, di lisosomi che libera acido arachidonico, precursore delle prostaglandine dotate di proprietà contratturanti. E’ imperativo quindi sottoporre le donne gravide traumatizzate a cardiotocografia prolungata e ripetuta, riposo a letto, terapia con progesterone e antispastici (164-174). L’esame USG dovrebbe essere effettuato anche a vescica piena per la cervicometria e la valutazione dell’orificio uterino interno la cui dilatazione precede quella dell’OUE e non è valutabile con la semplice visita ostetrica e con l’esame con speculum. La dilatazione dell’OUI oltre che direttamente osservabile, è desumibile dall’accorciamento del canale cervicale e dalla presenza del fenomeno “funneling” anche in assenza di contrazioni e/o di perdite ematiche (175-177).
Rottura prematura delle membrane (PROM): è la rottura delle membrane amnio-coriali, che determina perdita di liquido amniotico e può determinare perdite vaginali, perdite ematiche, sensazione di  pressione a livello pelvico prima dell’inizio del travaglio di parto, indipendentemente dall’età gestazionale in cui si verifica l’evento. La diagnosi viene fatta mediante l’anamnesi, l’esame obiettivo, la visita ostetrica e l’ecografia. La PROM può complicare la minaccia di aborto per il rischio di infezioni intracavitarie e malformazioni uterine, soprattutto se la gravidanza è <24 w. La diagnosi è basata sull’osservazione diretta della perdita di liquido amniotico e sulla conferma ecografica della quantità di LA in cavità amniotica (178-184). In assenza di perdite visibili di LA e, per escludere rotture eccentriche del sacco amniotico, occorre effettuare una misurazione del pH vaginale che normalmente ha un valore <4.5 mentre in presenza di LA si osserva un pH 7. oppure. La determinazione di d’IGFBP-1 (Insulin Growth Factor Binding Protein-I) è un test più complesso ma specifico.
pressione a livello pelvico prima dell’inizio del travaglio di parto, indipendentemente dall’età gestazionale in cui si verifica l’evento. La diagnosi viene fatta mediante l’anamnesi, l’esame obiettivo, la visita ostetrica e l’ecografia. La PROM può complicare la minaccia di aborto per il rischio di infezioni intracavitarie e malformazioni uterine, soprattutto se la gravidanza è <24 w. La diagnosi è basata sull’osservazione diretta della perdita di liquido amniotico e sulla conferma ecografica della quantità di LA in cavità amniotica (178-184). In assenza di perdite visibili di LA e, per escludere rotture eccentriche del sacco amniotico, occorre effettuare una misurazione del pH vaginale che normalmente ha un valore <4.5 mentre in presenza di LA si osserva un pH 7. oppure. La determinazione di d’IGFBP-1 (Insulin Growth Factor Binding Protein-I) è un test più complesso ma specifico.
Il management prevede un adeguato counseling da parte del ginecologo e del neonatologo, fornendo alla gestante/coppia le informazioni sulle scelte ostetriche. La profilassi con antibiotici per almeno 7 giorni è obbligatoria per diminuire il rischio di corionamnionite e il parto per via vaginale o laparotomica è da prendere in considerazione se la gravidanza ha superato la 34asettimana o se  le probabilità di sopravvivenza fetale sono accettabili. A scopo profilattico, per la prevenzione della sindrome da membrane ialine si somministrano im 12 mg di betametasone eventualmente da ripetere per 2-3 giorni, se possibile. In caso di notevole riduzione della quantità di liquido e necessità di prolungare la gravidanza si può ricorre all‘amnioinfusione di soluzione fisiologica (Sodio Cloruro 0,9%) tramite un ago ecoguidato. In pratica è la procedura opposta all’amniocentesi: invece di togliere liquido lo si inserisce dall’esterno, generalmente in modesta quantità (100-400 ml) a cadenza settimanale. L’amnioinfusione riduce il rischio di ipoplasia polmonare fetale, alterazioni scheletriche, sindrome da aspirazione di meconio (185-189).
le probabilità di sopravvivenza fetale sono accettabili. A scopo profilattico, per la prevenzione della sindrome da membrane ialine si somministrano im 12 mg di betametasone eventualmente da ripetere per 2-3 giorni, se possibile. In caso di notevole riduzione della quantità di liquido e necessità di prolungare la gravidanza si può ricorre all‘amnioinfusione di soluzione fisiologica (Sodio Cloruro 0,9%) tramite un ago ecoguidato. In pratica è la procedura opposta all’amniocentesi: invece di togliere liquido lo si inserisce dall’esterno, generalmente in modesta quantità (100-400 ml) a cadenza settimanale. L’amnioinfusione riduce il rischio di ipoplasia polmonare fetale, alterazioni scheletriche, sindrome da aspirazione di meconio (185-189).
EMORRAGIA MATERNO-FETALE (HMF)
Si tratta del passaggio di sangue fetale nella circolazione materna; i rischi sono: alloimmunizzazione, anemia ed ittero fetale (190-192). Durante un trauma, l’HMF è 5 volte più  frequente rispetto alle gravidanze di controllo. L’alloimmunizzazione interessa soprattutto (70%) il fattore Rh e nel 90% dei casi richiede un trattamento antenatale (193-197).
frequente rispetto alle gravidanze di controllo. L’alloimmunizzazione interessa soprattutto (70%) il fattore Rh e nel 90% dei casi richiede un trattamento antenatale (193-197).
Il test di Kleihauer permette di valutare quantitativamente il passaggio di sangue fetale nella circolazione materna. Il test è economico e semplice ma di difficile standardizzazione. Un altro limite è rappresentato dall’elevata frequenza di falsi positivi soprattutto in gravide con produzione elevata di HbF in gravidanza. Recentemente è stata introdotta una nuova tecnologia, la citometria a flusso, precisa ma costosa (198-201).
Non sempre l’entità della HMF è correlata alla gravità del trauma.E’ perciò obbligatorio somministrare sempre e subito una dose di Immunoglobuline anti-D (250 UI o 300 mcg) im alla gravida RH negativa  sottoposta a trauma, a scopo profilattico per impedire la produzione di anticorpi materni contro le emazie fetali eventualmente RH negative. In caso di test positivo per HMF occorre somministrare ulteriori dosi di Immunoglobuline in rapporto di 1/2 dose ogni 20 emazie/10.000 emazie materne fetali riscontrate ai test (202-205). Il 17% delle donne Rh negative a cui non vengono somministrate immunoglobuline anti-D, in gravidanza o dopo il parto, svilupperà anticorpi anti-D, che possono, solitamente nelle gravidanze future, dare un’anemia nota come malattia emolitica del feto, che nei casi più gravi può condurre a morte intrauterina del feto.
sottoposta a trauma, a scopo profilattico per impedire la produzione di anticorpi materni contro le emazie fetali eventualmente RH negative. In caso di test positivo per HMF occorre somministrare ulteriori dosi di Immunoglobuline in rapporto di 1/2 dose ogni 20 emazie/10.000 emazie materne fetali riscontrate ai test (202-205). Il 17% delle donne Rh negative a cui non vengono somministrate immunoglobuline anti-D, in gravidanza o dopo il parto, svilupperà anticorpi anti-D, che possono, solitamente nelle gravidanze future, dare un’anemia nota come malattia emolitica del feto, che nei casi più gravi può condurre a morte intrauterina del feto.
La trasfusione fetale di in utero (IUT) di emazie di gruppo O Rh negativo, sotto guida ecografica, è la terapia standard in caso di gravi anemie fetali; la trasfusione è effettuata se l’HCT fetale è <30. USG con Color-Doppler dell’a. cerebrale media è effettuata preventivamente per misurare il picco di velocità sistolica (MCA – PSV) come indicatore della severità dell’anemia fetale. L’a. cerebrale media è individuata con scansione assiale comprendente i talami, la cavità del setto pellucido e il circolo di Willis. Le sedi di somministrazione della trasfusione sono le arterie ombelicali o la vena ombelicale, preferibili all’accesso intraperitoneale fetale, perché permette un migliore assorbimento e sopravvivenza delle emazie rispetto alla via transaddominale. Si utilizza un ago 22 G che viene avvicinato alla vena ombelicale o aa. uterine dove viene introdotto con un colpo piuttosto deciso.
Frequenti sono però le complicanze della IUT: morte fetale (1-3%), bradicardia fetale, ematomi e
Embolia polmonare da liquido amniotico (Amniotic Fluid Embolus Syndrome, AFES): evento drammatico, per fortuna molto raro, di difficile diagnosi, interpretazione e trattamento (219-222). La diagnosi in genere è effettuata per esclusione di altre patologie. Inizialmente la gravida presenta cianosi, dispnea e tachipnea severa. Se non trattata insorgono edema polmonare fulminante, convulsioni non trattabili, aritmia cardiaca maligna e arresto cardiaco nell’85% circa dei casi nonostante adeguata ed immediata terapia e rappresenta il 10% delle morti di donne in gravidanza (223-230). La diagnosi può essere confermata dalla presenza di capelli fetali e cellule squamose fetali nel sangue, nella saliva e nel ventricolo sinistro materni. La patologia è scatenata dal passaggio di liquido amniotico nel circolo materno ma il meccanismo fisiopatologico è poco conosciuto. I dati raccolti dal National Amniotic Fluid Embolus Registry suggeriscono che il processo è immunomediato, più simile all’anafilassi che all’embolismo e il termine Anaphylactoid Syndrome of Pregnancy è stato proposto perché non sempre i componenti classici del liquido amniotico sono stati trovati nell’AFE (231-233). Nonostante i progressi nella terapia, l’outcome di sopravvivenza della gravida affetta da AFES è ancora drammaticamente scarso. L’estrazione immedita del feto consente una sopravvivenza dell’80% ma di questi solo il 50% non presentano encefalopatia ipossica ed emorragia intraventricolare (222-233).
L’embolia da villi coriali, descritta per la prima volta da Schmorl nel 1893, è ancora più rara dell’AFES e si verifica in caso di traumatismi molto gravi (234-238). La sintomatologia e il management sono simili all’AFES (239).
PNEUMOTORACE IPERTESO
Si determina per il progressivo accumulo di aria sotto tensione nello spazio pleurico.L’aria può provenire da una ferita o della parete o della superfice del polmone con l’instaurarsi di un meccanismo a valvola. Ciò determina collasso del polmone omolaterale e nelle fasi più avanzate lo sbandamento del mediastino controlateralmente con compromissione del ritorno venoso e anche della ventilazione controlaterale.
La diagnosi di pneumotorace iperteso è clinica e non radiologica e questo può essere sospettato in presenza dei seguenti segni:
-
enfisema sottocutaneo
-
riduzione o assenza del murmure vescicolare monolaterale con iperfonesi
-
ipossiemia e tachipnea e molto tardivamente cianosi conclamata
-
shock circolatorio
-
deviazione della trachea ed ingorgo delle giugulari
In presenza di un fondato sospetto si procede già alla detensione provvisoria del pneumotorace inserendo, per tutta la sua lunghezza, un ago-cannula di grosso calibro (14-16 Gauge) al secondo spazio intercostale, leggermente di lato all’emiclaveare, seguendo il margine superiore della costa sottostante.La manovra va effettuata appena sospettato il PNX iperteso anche in ambiente extraospedaliero, in attesa poi di posizionare un drenaggio definitivo. E’ possibile collegare alla cannula, da cui si è estratta l’ago metallico,  un meccanismo a valvola tipo Heimlick. Nel caso vi siano dubbi sulla diagnosi, la stessa può essere confermata effettuando la cosiddetta puntura esplorativa che consiste nell’inserire, nello stesso punto di repere di cui sopra, un ago di piccolo calibro (21 Gauge) attaccato ad una siringa priva di stantuffo e riempita con 2-3 cc di soluzione fisiologica. Si osserverà la eventuale fuoriuscita di bolle aeree attraverso la soluzione, indice di aria sotto tensione nel cavo pleurico; in tal caso, estratto l’ago di piccolo calibro, si inserisce quello di grosso calibro per la detensione. Recentemente viene proposta la minitoracotomia per la decompressione del PNX iperteso; questa viene effettuata praticando una incisione della parete toracica sull’ascellare media tra IV e V costa fino all’apertura con il dito esploratore del cavo pleurico; si determina in tal modo un PNX aperto che può essere gestito al meglio solo se il paziente è già intubato e ventilato a pressione positiva ed avendo già diagnosticato il PNX con la puntura esplorativa.In alternativa, in caso di paziente non intubato occorre almeno posizionare una medicazione a lembo chiusa su tre lati (fig. IV-4) che permetterà la fuoriuscita dell’aria sottotensione ma non il rientro della stessa nel cavo pleurico durante l’inspirazione.
un meccanismo a valvola tipo Heimlick. Nel caso vi siano dubbi sulla diagnosi, la stessa può essere confermata effettuando la cosiddetta puntura esplorativa che consiste nell’inserire, nello stesso punto di repere di cui sopra, un ago di piccolo calibro (21 Gauge) attaccato ad una siringa priva di stantuffo e riempita con 2-3 cc di soluzione fisiologica. Si osserverà la eventuale fuoriuscita di bolle aeree attraverso la soluzione, indice di aria sotto tensione nel cavo pleurico; in tal caso, estratto l’ago di piccolo calibro, si inserisce quello di grosso calibro per la detensione. Recentemente viene proposta la minitoracotomia per la decompressione del PNX iperteso; questa viene effettuata praticando una incisione della parete toracica sull’ascellare media tra IV e V costa fino all’apertura con il dito esploratore del cavo pleurico; si determina in tal modo un PNX aperto che può essere gestito al meglio solo se il paziente è già intubato e ventilato a pressione positiva ed avendo già diagnosticato il PNX con la puntura esplorativa.In alternativa, in caso di paziente non intubato occorre almeno posizionare una medicazione a lembo chiusa su tre lati (fig. IV-4) che permetterà la fuoriuscita dell’aria sottotensione ma non il rientro della stessa nel cavo pleurico durante l’inspirazione.
Work-up diagnostico
-
Anamnesi patologica remota e prossima generale ed ostetrica della paziente al fine di individuare tra l’altro la presenza di fattori che possono influenzare le scelte terapeutiche.
-
Esame obiettivo: valutazione dell’aspetto della paziente: presenza di contusioni e lacerazioni, decubito se indifferente o obbligato, integrità del sensorio, polso se valido
 ed euritmico, cute e mucose se rosee o pallide, lingua se umida o secca, valutazione del dolore spontaneo e provocato. La pressione arteriosa, anche se nella norma, da sola non è sempre sufficiente per diagnosticare precocemente eventuali emorragie interne. La palpazione addominale permette di stimare l’altezza del fondo dell’utero e il tono delle pareti uterine. L’ascoltazione addominale con lo stetoscopio ostetrico permette di valutare approssimativamente il BCF. Il bacino deve essere esaminato accuratamente per escludere eventuali fratture pelviche che possono accompagnarsi a lesioni vescico-uretrali materne o del cranio fetale. L’esplorazione ostetrica bimanuale permette una valutazione del volume e consistenza dell’utero e le modificazioni del collo dell’utero. L’esame speculare evidenzia eventuali perdite di liquido amniotico o sangue.
ed euritmico, cute e mucose se rosee o pallide, lingua se umida o secca, valutazione del dolore spontaneo e provocato. La pressione arteriosa, anche se nella norma, da sola non è sempre sufficiente per diagnosticare precocemente eventuali emorragie interne. La palpazione addominale permette di stimare l’altezza del fondo dell’utero e il tono delle pareti uterine. L’ascoltazione addominale con lo stetoscopio ostetrico permette di valutare approssimativamente il BCF. Il bacino deve essere esaminato accuratamente per escludere eventuali fratture pelviche che possono accompagnarsi a lesioni vescico-uretrali materne o del cranio fetale. L’esplorazione ostetrica bimanuale permette una valutazione del volume e consistenza dell’utero e le modificazioni del collo dell’utero. L’esame speculare evidenzia eventuali perdite di liquido amniotico o sangue. -
Esami di laboratorio: il dosaggio della beta-HCG è di scarsa importanza nell’immediato, l’emocromo, la sideremia e i test di coagulazione (PT, PTT, AT III, fibrinogeno, D-dimero) sono fondamentali come la valutazione del pH del sangue materno. L’acidosi materna è un buon marker di sofferenza fetale (269-282).

-
Lavaggio peritoneale diagnostico (DPL) Alcuni studi hanno indicato il lavaggio peritoneale, come tecnica di grande utilità a fini diagnostici; essa rappresenta nel primo trimestre la metodica di seconda scelta dopo l’ecografia prima della TAC o RMN (241), in particolare in caso di sospetta emorragia interna da trauma contusivo per cui l’esame obiettivo esterno non è dirimente in quanto l’aumento di volume uterino disloca gli organi addominale e stira il peritoneo diminuendo la risposta irritativa peritoneale (242-244). L’accesso è ottenuto mediante una piccola incisione sotto-ombelicale di cute, fascia e peritoneo. Se non si ha una macroscopica fuoriuscita di sangue già all’apertura, si procede all’introduzione di un catetere da dialisi peritoneale che deve giungere fino alla pelvi. Quindi si iniettano 1.000 cc di soluzione Ringer che defluirà all’esterno limpido o contaminato dal sangue o altro materiale. Il test risulta positivo per una quantità di globuli rossi >100.000/litro o di leucociti >500/litro; inoltre si potrà evidenziare anche la presenza di amilasi, bile o contenuto intestinale. Un caso di DPL-test positivo, si procede a laparotomia esplorativa che solo nel 50% dei casi dimostra la necessità di un intervento chirurgico. Perciò è raccomandabile, nei limiti del possibile, associare sempre TAC (o RMN) e angiografia (245). Tale tecnica, i cui svantaggi maggiori sono l’invasività e la mancanza di organo-specificità, può essere praticata solo nel primo trimestre; a gravidanza inoltrata l’utero aumentato di volume può interferire con la progressione del catetere verso la pelvi e con il ritorno di fluido (246).
-
Ultrasonografia: Non può mancare un controllo ecografico per evidenziare l’eventuale presenza in addome di liquido ematico, biliare o di altra origine (FAST, “Focused Abdominal Sonography for Trauma”) come metodica di prima scelta per i traumi addominali in gravida per la rapidità e facilità di esecuzione (247), comfort per la paziente, ripetibilità, non invasività e assenza di controindicazioni (248-255).
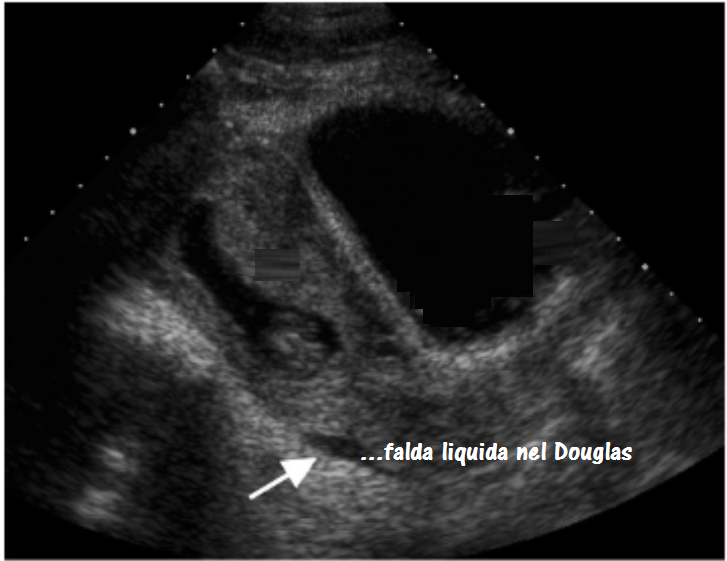 La scansione ecografica potrebbe rivelare anche la presenza di liquido in area pericardica e pleurica sfruttando la finestra acustica xifoidea, anche con apparecchio portatile e possibilità di porre la diagnosi addirittura prima del ricovero in ospedale (256). Inoltre può evidenziare lesioni a carico di fegato, reni, vescica, milza, utero con alta specificità ma con minore sensibilità rispetto alla TAC e RMN soprattutto nei confronti di alcuni organi come il pancreas (257). Ma soprattutto gli ultrasuoni ci permettono di indagare sulle condizioni feto-placentari: placenta previa, distacco intempestivo di placenta normalmente inserta, quantizzazione del liquido amniotico, movimenti fetali attivi e respiratori fetali, flussimetria ombelicale, prolasso del funicolo (258-262). L’USG, infine, può essere indicata anche a scopo terapeutico per eseguire una paracentesi ecoguidata (263-269).
La scansione ecografica potrebbe rivelare anche la presenza di liquido in area pericardica e pleurica sfruttando la finestra acustica xifoidea, anche con apparecchio portatile e possibilità di porre la diagnosi addirittura prima del ricovero in ospedale (256). Inoltre può evidenziare lesioni a carico di fegato, reni, vescica, milza, utero con alta specificità ma con minore sensibilità rispetto alla TAC e RMN soprattutto nei confronti di alcuni organi come il pancreas (257). Ma soprattutto gli ultrasuoni ci permettono di indagare sulle condizioni feto-placentari: placenta previa, distacco intempestivo di placenta normalmente inserta, quantizzazione del liquido amniotico, movimenti fetali attivi e respiratori fetali, flussimetria ombelicale, prolasso del funicolo (258-262). L’USG, infine, può essere indicata anche a scopo terapeutico per eseguire una paracentesi ecoguidata (263-269). -
Cardiotocografia Le condizioni fetali vanno sorvegliate in continuo tramite la CTG che permette di indagare allo stesso tempo sulla attività contrattile uterina: indice di minaccia di parto pretermine ed anche di distacco di placenta; e sulla attività cardiaca fetale: FHR, variabilità basale, numero e tipo di decelerazioni, insorgenza di bradicardia e tachicardia, movimenti fetali. Questa tecnica permette una diagnosi precoce di sofferenza fetale indicandone spesso anche la causa. Del resto è stato ampiamente dimostrato come la combinazione di cardiotocografia ed ultrasonografia raggiunga la più alta sensibilità e specificità nel monitorare le condizioni materno-fetali. Il monitoraggio dovrebbe essere iniziato nella sala rianimazione e continuato per almeno 4 ore in pazienti asintomatiche. Non meno di 24 ore di monitoraggio sono raccomandate, invece, per pazienti con attività contrattile uterina (>1/10 minuti), ipertonia uterina, PROM, metrorragia, o ipertensione (284-288).
-
Indagini radiologiche Queste metodiche vanno prese in considerazione solo se di “vitale” necessità ed in tal caso non ci deve essere alcuna esitazione nonostante l’eventuale somministrazione del mezzo di contrasto per os o per via endovenosa (29). Sicuramente l’esposizione fetale alle radiazioni ionizzanti va sempre valutata e qualsiasi paziente donna tra 12 e 50 anni andrebbe considerata gravida fino a dimostrazione contraria. La dose di radiazioni assorbita dal feto dipende da numerosissimi fattori, tra cui ricordiamo: equipaggiamento adottato, tipo di indagine, numero di radiogrammi, peso materno e volume uterino, peso fetale. I maggiori rischi dell’esposizione del feto alle radiazioni ionizzanti includono: malformazioni congenite, ritardo di crescita, neoplasie postnatali e morte. Un’esposizione di 10 mGy multiplica per 4 volte il rischio di cancro prima dell’età adulta. Diversi studi mostrano che l’esposizione del feto a meno di 5-10 rad non incrementa significativamente l’insorgenza degli effetti collaterali riportati in tabella. La maggior parte degli esami radiologici prevede un’esposizione <3 rad. In ogni caso le parti del corpo non soggetto di esame vanno schermate. Se sono necessarie molte immagini, è bene utilizzare un dosimetro termoluminescente esterno od un monitor di radiazioni personale che serve a dosare il tasso di radiazioni rilasciate. Il m.d,c. deve essere utilizzao con molta cautela e solo in caso di effettiva necessità.
-
La TAC, specialmente quella spirale, provvede, nei casi di trauma grave, ad una diagnosi nel tempo più breve e con la maggiore precisione (240). Essa può mostrare tra l’altro anche patologie dell’unità feto-placentare come distacco parziale o totale di placenta, ischemia placentare, emorragie intracraniche fetali.
-
Risonanza magnetica nucleare- Se la paziente è in condizioni stabili, lo strumentario è disponibile e soprattutto se si vuol studiare i quadranti superiori dell’addome o una possibile patologia neurologica l’utilizzo della RMN è da preferirsi alla TAC anche in virtù della sua natura non ionizzante (30,95,289).
|
Effetti sul feto relativi all’esposizione a radiazioni nelle diverse fasi della gravidanza |
|
|
Epoca di gravidanza |
Principali conseguenze |
|
1a settimana |
Difetto di impianto |
|
Aborto spontaneo |
|
|
2-15 settimane (organogenesi) |
Teratogenesi |
|
IUGR |
|
|
Morte |
|
|
Neoplasie post-natali |
|
|
16-40 settimana |
Teratogenesi (rara) |
|
IUGR |
|
|
Disfunzioni SNC |
|
|
Minaccia di Aborto spontaneo / Parto Pretermine |
|

MANAGEMENT DEI TRAUMI IN GRAVIDANZA
management del trauma durante la gravidanza richiede un approccio multidisciplinare che coinvolga un chirurgo, uno specialista di medicina d’urgenza, un ostetrico, un radiologo ed un neonatologo. I principi della gestione di queste pazienti sono simili a quelli utilizzati al di fuori della gravidanza, ma un numero di circostanze pressoché uniche devono essere considerate, in particolare: le variazioni fisiologiche della gravidanza, la diagnosi e la gestione dell’abruptio placentare e dell’emorragia feto-placentare, nonché il management dell’arresto cardiaco in gravidanza. Si dovrebbero istituire protocolli e linee guida nazionali ed internazionali di sorveglianza e management per proteggere al meglio una gravida colpita da eventi traumatici (13,14,47-49).
Grande influenza sulla prognosi è esercitata dalla gestione della paziente in fase di primo soccorso “in loco” e nei primi minuti dall’arrivo in ospedale. Anche un trauma maggiore può presentare un favorevole outcome se si procede ad una tempestiva ed “aggressiva” valutazione diagnostico-terapeutica (11). L’assistenza primaria segue il classico protocollo ABC e può essere articolata in 6 punti cardine:
- valutare e supportare la funzione respiratoria e cardiocircolatoria;
-
preservare la perfusione ematica utero-placentare, scongiurando la sindrome aorto-cavale;
-
effettuare una terapia infusiva anti-ipovolemica;
-
utilizzare, se disponibile, il MAST (Military/Medical Antishock Trousers) o PASG (Pneumatic Antishock Garment), apparato per contropressione esterna circumferenziale. La tuta MAST è una struttura monocomponente di tessuto polivinilico ed è capace di sopportare pressioni interne di oltre i 100 mm Hg. Viene impiegata principalmente per contrastare i segni dello shock. Il corpo del paziente viene avvolto dagli arti inferiori (esclusi i piedi) fino alla parte inferiore del torace.
-
Bloccare il tratto cervicale della colonna vertebrale
-
Porre la paziente in decubito laterale sinistro (15°) per evitare la sindrome da ipotensione supina e l’effetto Poseiro (157)
-
Rianimazione Cardio Polmonare (RCP) In caso di arresto cardiaco l’utilizzo del defibrillatore non è assolutamente controindicato (la sopravvivenza del feto dipende da quella della madre; inoltre è dalla tempestività del CPR che dipende la validità neurologica del bambino sopravvissuto); la sequenza dell’A-B-C del BLS non è diversa in caso di trauma, con l’unica accortezza di considerare l’eventualità di lesioni a carico della colonna vertebrale ( testa in posizione “neutrale”; mantenimento in asse di testa e collo) e di evitare la posizione laterale di sicurezza. Tuttavia il BLS pre-ospedaliero in questo caso non mostra grande efficacia nel ripristino della funzionalità cardiocircolatoria spesso inficiata da lesioni che riducono il successo della ventilazione e del massaggio cardiaco (tamponamento cardiaco, pneumotorace a tensione, dissanguamento).Il tasso di successo del CPR in gravidanza non è ben determinato, anche per la notevole difficoltà da fattori meccanici che si incontra nel caso di una gestante al III trimestre il cui utero in posizione supina comprime la vena cava ed è noto che la paziente deve esser supina durante il massaggio cardiaco esterno (American Heart Association manual on Basic Life Support)Secondo lo schema A-B-C bisogna provvedere alla pervietà delle vie aeree (A-Airways), alla ventilazione polmonare (B-Breathing) ed al mantenimento del volume circolatorio (C-Circulating) anche tramite infusione di sangue o plasma expanders. Se non si ha risposta neanche all’ALS (Advanced Life Support) entro 3 minuti, la rianimazione cardiopolmonare (RCP) deve essere continuata e va effettuata una toracotomia per massaggio cardiaco a torace aperto (OCM) ed effettuato quindi un cesareo d’urgenza se il feto ha possibilità di sopravvivere (in proposito vedi paragr. success.).Fornire ossigeno supplementare aiuta ad evitare l’ipossia materna e fetale. Se poi non si temono lesioni della colonna vertebrale si consiglia il decubito sul fianco sinistro in modo da scongiurare l’ipotensione da compressione sulla vena cava (in casi limite si può spostare manualmente l’utero). Quindi inserire un sondino nasogastrico in modo da evitare il rigurgito di materiale dallo stomaco alle vie aeree e di un catetere vescicale a permanenza per evidenziare ematuria.
-
Laparotomia In caso di traumi maggiori la laparotomia è spesso richiesta come trattamento di scelta a scopo sia diagnostico che terapeutico. Infatti le lesioni ad organi addominali devono essere riparate ripristinandone la normale funzionalità. La celiotomia da sola non giustifica un taglio cesareo ma varie sono le possibili indicazioni a tale atto. (21 G) Indubbiamente ci troviamo di fronte ad una decisione ricca di responsabilità: lasciare o meno il feto in utero. I recenti progressi tecnologici nella valutazione del benessere fetale ci possono essere di grande aiuto, permettendoci se siamo in epoca pre-termine e le condizioni fetali sono tranquillizzanti di non interrompere la gravidanza.(v.paragrafo sussessivo per approfondimenti)
- Taglio cesareo peri/post-mortem La dicitura “taglio cesareo” ha origine da una legge romana, la Lex Cesar (715 a.C) che stabilisce l’intervento post-mortem per separare i cadaveri della gestante e del feto; il che indica quanto antica sia suddetta pratica (42). Certo è che nell’antica Roma questo non forniva una ulteriore chance al feto. Oggi,invece, spesso un taglio cesareo peri- o post-mortem può salvare la vita di un bimbo. Questa tecnica,indicata in caso di trauma materno fatale, dovrebbe essere effettuata entro 5 minuti dall’arresto cardiocircolatorio materno, anche se sono noti casi, con esito favorevole, in cui l’RCP è continuato anche per 45 minuti prima dell’intervento. Comunque la prognosi fetale dipende principalmente dall’intervallo di tempo intercorso tra arresto cardiaco della madre ed inizio dell’RCP e da quello intercorso tra arresto cardiocircolatorio ed inizio del taglio cesareo, oltre che chiaramente dalla tempestività ed efficienza dell’ equipe di ostetrici, neonatologi, anestesisti… Se però dopo le 32 settimane di gestazione il taglio cesareo deve essere effettuato immediatamente se il massaggio cardiaco esterno risulta inutile, in quanto determina un netto miglioramento della prognosi fetale ed una maggiore possibilità di successo dell’RCP in quanto incrementa il riempimento cardiaco ritorno venoso materno; anche un minimo prolungamento della vita intrauterina di un feto di meno di 28 settimane ne migliora significativamente le chances di vita; infine in un’epoca gestazionale inferiore a 25 settimane il taglio cesareo non è assolutamente consigliabile perché non solo non migliora la situazione materna ma anche il feto ha scarsissime possibilità di sopravvivenza ed in tal caso notevoli sarebbero le sequele neurologiche. Speriamo che nei prossimi anni le conoscenze e le modalità terapeutiche sviluppate saranno combinate in modo da fornire maggiori e migliori possibilità di sopravvivenza fetali intra ed extrauterine post-traumatiche.(2,21h) Indicazione assoluta è posta se l’utero gravidico impossibilita le procedure, sussiste shock materno, gravidanza a termine, lesioni uterine irreparabili, emorragia grave, instabilità in un feto con alte possibilità di sopravvivenza, lesioni alla colonna vertebrale, morte materna.
|
INDICAZIONI ASSOLUTE AL TAGLIO CESAREO POST TRAUMA |
| 1. limitazioni meccaniche |
| 2. shock materno |
| 3. gravidanza a termine |
| 4. lesioni uterine irreparabili |
| 5. emorragia grave |
| 6. instabilità in un feto “viable” |
| 7. lesioni alla colonna vertebrale |
| 8. morte materna |
Farmaci e gravidanza
Bibliografia:
- G. Serboli, M. Torrini, R. Gianni, R. Ciancaglini, V. Dubini: “Trauma in gravidanza” , Atti Soc It Ost Ginecol Vol. LXXXIV
- American College of Obstetricians and Gynecologist . Trauma in pregnancy. Washington: American College of Obstetricians and Gynecologist, 1985; Technical bulletin no 161.
- Grossman NB. Blunt trauma in pregnancy. Am Fam Physician. 2004 Oct 1;70(7):1303-10.
- ACOG educational bulletin. Obstetric aspects of trauma management. Number 251, September 1998 (replaces Number 151, January 1991, and Number 161, November 1991). American College of Obstetricians and Gynecologists. Int J Gynaecol Obstet. 1999 Jan;64(1):87-94.
- Rudloff U. Trauma in pregnancy. Arch Gynecol Obstet. 2007 Aug;276(2):101-17.
- CONGRÈS SCIENTIFIQUE ANNUEL • 8. e. RÉUNION PROVINCIALE EN SOINS PRÉHOSPITALIERS D’URGENCE. 97. 25. Traumatismes. pendant la grossesse http://www.urgences-serveur.fr/IMG/pdf/trauma_grossesse.pdf
- Connolly AM et al: Trauma in pregnancy. Am J Perinatology 1997, 14(6):331-336
- Esposito TJ: Trauma during pregnancy. Emergency Medicine Clinics of North America [1994, 12(1):167-199]
- Satin A. J., et alii. The prevalence of sexual assault: a survey of 2404 puerperal women. Am J Obstet Gynecol 1992;167(4 Pt 1):973-5.
- Satin A. J., Hemsell D. L., Stone I. C., Jr., Theriot S., Wendel G. D., Jr. Sexual assault in pregnancy. Obstet Gynecol 1991;77(5):710-4.
- Fournié A, Laffitte A, Parant O, Ko-Kivok-Yun P. Modifications de l’organisme maternel au cours de la grossesse. Encycl Méd Chir (Elsevier, Paris);Gynécologie/Obstétrique, 5-008-A-10, 1999, 8p.
- CURET MJ et al. Predictors of outcome in trauma during pregnancy: identification of patients who can be monitored for less than 6 hours. J Trauma, 2000; 49: 18-24
- Avroy Fanaroff et al.: Identification and management of high risk problems in the neonate. Maternal-Fetal Medicine, Creasy-Resnik: 1135,1994
- The Eastern Association for the Surgery of Trauma. Practice management guidelines for the diagnosis and management of injury in the pregnant patient: the EAST practice management guidelines work group. http://www.east.org/tpg/openfrac.pdf
- Cahill AG, Bastek JA, Stamilio DM, Odibo AO, Stevens E, Macones GA. Minor trauma in pregnancy–is the evaluation unwarranted? Am J Obstet Gynecol. 2008 Feb;198(2):208.e1-5.
- Dunning K., LeMasters G., Levin L., Bhattacharya A., Alterman T., Lordo K. Falls in workers during pregnancy: risk factors, job hazards, and high risk occupations. Am J Ind Med 2003;44(6):664-72.
- Guth A. A., Pachter L. Domestic violence and the trauma surgeon. Am J Surg 2000;179(2):134-40.
- Bowdler N, Faix RG, Elkins T. Fetal skull fracture and brain injury after a maternal automobile accident. A case report. J Reprod Med 1987;32(5):375-8.
- Hyde LK, Cook LJ, Olson LM, Weiss HB, Dean JM. Effect of motor vehicle crashes on adverse fetal outcomes. Obstet Gynecol 2003;102(2):279-86.
- Strobel E, Arenz R. Intra-uterine fetal death following motor vehicle accident (Abstract). Geburtshilfe Frauenheilkd 1980;40(5):462-5.
- Alley JR, Yahagi Y, Moncure MM, Strickler JC. A case of in utero fetal brain trauma after motor vehicle collision. J Trauma 2003 Oct;55(4):782-5.
- Evrard JR, Sturner WQ, Murray EJ. Fetal skull fracture from an automobile accident. Am J Forensic Med Pathol 1989;10(3):232-234.
- Strobel E, Arenz R. Intra-uterine fetal death following motor vehicle accident (Abstract). Geburtshilfe Frauenheilkd 1980;40(5):462-5.
- Weiss HB, Songer TJ, Fabio A. Fetal deaths realted to maternal injury. JAMA 2001;286(15):1863-1868.
- Pearlman MD, Viano D. Automobile crash simulation with the first pregnant crash test dummy. Am J Obstet Gynecol 1996;175(4 Pt 1):977-81.
- Crosby W. M., Costiloe J. P. Safety of lap-belt restraint for pregnant victims of automobile collisions. N Engl J Med 1971;284(12):632-6.
- Schiff M, Albers L, McFeeley P. Motor vehicle crashes and maternal mortality in New Mexico: the significance of seat belt use. West J Med 1997;167(1):19-22.
- Wolf ME, Alexander BH, Rivara FP, Hickok DE, Maier RV, Starzyk PM. A retrospective cohort study of seatbelt use and pregnancy outcome after a motor vehicle crash. J Trauma 1993;34(1):116-9.
- Rubovits F. E. Traumatic Rupture of the Pregnant Uterus from “Seat Belt” Injury. Am J Obstet Gynecol 1964;90:828-9.
- Pearlman MD, Phillips ME. Safety belt use during pregnancy. Obstet Gynecol 1996;88(6):1026-29.
- Schultze PM, Stamm CA, Roger J. Placental abruption and foetal death with airbag deployement in a motor vehicle accident. Obstet Gynecol 1992;92:719.
- Peden M. Rapport mondial sur la prévention des traumatismes dus aux accidents de la circulation. Genève: OMS; 2004.
- Kingston NJ, Baillie T, Chan YF, Reddy DJ, Stables SR. Pulmonary embolization by chorionic villi causing maternal death after a car crash. Am J Forensic Med Pathol 2003;24(2):193-7.
- Rainio J, Pentitila A. Amniotic fluid embolism as cause of death in a car accident: a case report. Forensic Sci Int 2003;137(2-3):231-234.
- Pettila V, Kaaja R, Leinonen P, Ekblad U, Kataja M, Ikkala E. Thromboprophylaxis with low molecular weight heparin (dalteparin) in pregnancy. Thromb Res. 1999 Nov 15;96(4):275-82.
- Lipitz S., Achiron R., Horoshovski D., Rotstein Z., Sherman D., Schiff E. Fetomaternal haemorrhage discovered after trauma and treated by fetal intravascular transfusion. Eur J Obstet Gynecol Reprod Biol 1997;71(1):21-2.
- Goodwin TM, Breen MT: “Pregnancy outcome and fetomaternal hemorrhage after noncatastrophic trauma”. Am J Obst Gynecol 1990;162,3:665-671
- Manley L., Santanello S. Trauma in pregnancy: uterine rupture. J Emerg Nurs 1991;17(5):279-81.
- Pearlman MD. Motor vehicle crashes, pregnancy loss and preterm labour. Int J Gynaecol Obstet 1997;57(2):127-132.
- Dahmus M, Sibai B. Blunt abdominal trauma: are there any predictive factors for abruptio placentae or maternal-fetal distress? Am J Obstet Gynecol. 1993 Oct;169(4):1054-9.
- WITLIN AG et al. Perinatal and maternal outcome following abruptio placentae. Hypertens Pregnancy, 2001 ; 20 : 195-203.
- Higgins SD, Garite TJ. Late abruptio placentae in trauma patients: implications for monitoring. Obstet Gynecol 1984;63(Suppl 3):10S-12S.
- Armingeat C. Examens radiodagnostiques aux urgences chez la femme enceinte ou susceptible de l’être. Th. : Méd. : Aix-Marseille 2:105.
- Baker PN, et alii. A three-year follow-up of children imaged in utero with echo-planar magnetic resonance. Am J Obstet Gynecol 1994;170(1):32-33.
- Romem A, Romem Y.: “Unexplained, elevated maternal serum alpha-fetoprotein suggesting blunt abdominal trauma in pregnancy. A case report”. J Reprod Med. 2003 Jul;48(7):566-8.
- Stallard T. C., Burns B. Emergency delivery and perimortem C-section. Emerg Med Clin North Am 2003;21(3):679-93.
- Baerga-Varela Y, Zietlow SP, Bannon MP, Harmsen WS, Ilstrup DM. Trauma in pregnancy. Mayo Clin Proc 2000;75(12):1243-1248.
- Agence Nationale pour le Développement de l’Evaluation Médicale. Guide de surveillance de la grossesse. Paris: ANDEM; 1996.
- Chan PD, Johnson SM. New American College of Obstetrics and Gynecology Treatment Guidelines. Laguna Hills: Current Clinical Strategies; 2004.
- Arndt TL, Stodgell CJ, Rodier PM, The teratology of autism in Int J Dev Neurosci, vol. 23, 2–3, 2005, pp. 189–99,
- Kinney DK, Munir KM, Crowley DJ, Miller AM, Prenatal stress and risk for autism in Neurosci Biobehav Rev, vol. 32, nº 8, 2008, pp. 1519–32,
- Limperopoulos C, Bassan H, Gauvreau K et al., Does cerebellar injury in premature infants contribute to the high prevalence of long-term cognitive, learning, and behavioral disability in survivors? in Pediatrics, vol. 120, nº 3, 2007, pp. 584–93
- N Juul-Dam, J Townsend, E Courchesne: “Prenatal, Perinatal, and Neonatal Factors in Autism, Pervasive Developmental Disorder-Not Otherwise Specified, and the General Population”. PEDIATRICS Vol. 107 No. 4 April 1, 2001 pp. e63
- HB Weiss, S Strotmeyer: Characteristics of pregnant women in motor vehicle crashes Inj Prev 2002;8:207-210 doi:10.1136/ip.8.3.207
- S Maiello: Prenatal trauma and autism. J Child Psycoter 2001;27,2:107-124
- KB Nelson: Prenatal and Perinatal Factors in the Etiology of Autism PEDIATRICS Vol. 87 No. 5 May 1, 1991 pp. 761 -766
- V. Leroy-Malherbe, C. Bonnier, E. Papiernik, E. Groos, and P. Landrieu: The association between developmental handicaps and traumatic brain injury during pregnancy: An issue that deserves more systematic evaluation Brain Injury 2006, Vol. 20, No. 13-14 , Pages 1355-1365 (doi:10.1080/02699050601102202)
- Nicole M. Talge, Charles Neal, Vivette Glove: Antenatal maternal stress and long-term effects on child neurodevelopment: how and why? Journal of Child Psychology and Psychiatry Volume 48, Issue 3-4, pages 245–261, March/April 2007
- Organisation Mondiale de la Santé. World Health Statistics. Genève: OMS; 1992.
- Organisation Mondiale de la Santé. Making Pregnancy Safer. Genève: OMS/WHO, Fact sheets n°276; 2004.
- Fildes J, Reed L, Jones N, Martin M, Barrett J. Trauma: the leading cause of maternal death. J Trauma 1992;32:643-645.
- Turner LA, Kramer MS, Liu S. Mortalité pendant et après la grossesse selon la cause et définition de la mortalité maternelle. Toronto: Institut Canadien d’information sur la santé; 2002.
- Lavin J. P., Jr., Polsky S. S. Abdominal trauma during pregnancy. Clin Perinatol 1983;10(2):423-38.
- Kontopodis N., Kouraki At., Miliadis O., Volakakis J., Psarakis F., Spiridakis: Appendicite durante la gravidanza: esperienza biennale e confronto con la popolazione generale. Chirurgia 2012 Dicembre;25(6):401-5
- Lansac J, Berger C, Magnin G. Obstétrique pour le praticien. 3e éd. Paris: Masson; 2000.
- Fournié A, Laffitte A, Parant O, Ko-Kivok-Yun P. Modifications de l’organisme maternel au cours de la grossesse. Encycl Méd Chir (Elsevier, Paris);Gynécologie/Obstétrique, 5-008-A-10, 1999, 8p.
- Tournaire M. Physiologie de la grossesse. 2e éd. Paris: Masson; 1991.
- Fournié A, Laffitte A, Parant O, Ko-Kivok-Yun P. Modifications de l’organisme maternel au cours de la grossesse. Encycl Méd Chir (Elsevier, Paris);Gynécologie/Obstétrique, 5-008-A-10, 1999, 8p.
- Casassus P, Le Roux G. Décisision en hématologie. Paris: Ed. Vigot; 1991.
- . Lansac J, Berger C, Magnin G. Obstétrique pour le praticien. 3e éd. Paris: Masson; 2000.
- Neufeld J. D., Moore E. E., Marx J. A., Rosen P. Trauma in pregnancy. Emerg Med Clin North Am 1987;5(3):623-40.
- Sherman H. F., Scott L. M., Rosemurgy A. S. Changes affecting the initial evaluation and care of the pregnant trauma victim. J Emerg Med 1990;8(5):575-82.
- Fournié A, Laffitte A, Parant O, Ko-Kivok-Yun P. Modifications de l’organisme maternel au cours de la grossesse. Encycl Méd Chir (Elsevier, Paris);Gynécologie/Obstétrique, 5-008-A-10, 1999, 8p.
- . Neufeld J. D., Moore E. E., Marx J. A., Rosen P. Trauma in pregnancy. Emerg Med Clin North Am 1987;5(3):623-40.
- Neufeld J. D., Moore E. E., Marx J. A., Rosen P. Trauma in pregnancy. Emerg Med Clin North Am 1987;5(3):623-40.
- Sherman H. F., Scott L. M., Rosemurgy A. S. Changes affecting the initial evaluation and care of the pregnant trauma victim. J Emerg Med 1990;8(5):575-82.
- Lansac J, Berger C, Magnin G. Obstétrique pour le praticien. 3e éd. Paris: Masson; 2000.
- Neufeld J. D., Moore E. E., Marx J. A., Rosen P. Trauma in pregnancy. Emerg Med Clin North Am 1987;5(3):623-40.
- Sherman H. F., Scott L. M., Rosemurgy A. S. Changes affecting the initial evaluation and care of the pregnant trauma victim. J Emerg Med 1990;8(5):575-82
- Tournaire M. Physiologie de la grossesse. 2e éd. Paris: Masson; 1991.
- . Pearlman MD, Tintinalli JE, Lorenz RP. Blunt trauma during pregnancy. N Engl J Med 1990;323(23):1609-1613.
- Roberto Romero, Francesca Gotsch, Beth Pineles, Juan Pedro Kusanovic: Inflammation in Pregnancy: Its Roles in Reproductive Physiology, Obstetrical Complications, and Fetal Injury
- Oxford J S194-S202 First published online: 1 December 2007
- Gaffney G, Squier MV, Johnson A, Flavell V et Sellers S: Clinical associations of prenatal ischaemic white matter injury. Arch Dis Child Fetal Neonatal Ed 1994;70:F101-F106 doi:10.1136/fn.70.2.F101
- Harman CR: Amniotic Fluid Abnormalities Seminaris in Perinatology 2008;32,4: 288–294
- Golan A, Oligohydramnios: maternal complications and fetal outcome in 145 cases Gynecol Obstet Invest 1
- Wiswell TE, Bent RC Meconium staining and the meconium aspiration syndrome. Unresolved issues. Pediatric Clinics of North America [1993, 40(5):955-981] 994;37:91–95
- Zeter K. Le traumatisme abdominal durant la grossesse. Mém. : Sages-femmes : Poitiers : 2001 : 12.
- Kissinger D. P., Rozycki G. S., Morris J. A., Jr., Knudson M. M., Copes W. S., Bass S. M., et al. Trauma in pregnancy. Predicting pregnancy outcome. Arch Surg 1991;126(9):1079-86.
- Dunning K., LeMasters G., Levin L., Bhattacharya A., Alterman T., Lordo K. Falls in workers during pregnancy: risk factors, job hazards, and high risk occupations. Am J Ind Med 2003;44(6):664-72.
- Dunning C Batthacharya A: A Major Public Health Issue: The High Incidence of Falls During Pregnancy Maternal and Child Health Journal 2010;14,5:720-725
- Bhattacharya, Toni Alterman and Kathy Lordo MS Falls in workers during pregnancy: Risk factors, job hazards, and high risk occupations American Journal of Industrial Medicine Volume 44, Issue 6, pages 664–672, December 2003
- Tulga Ersal et al: Theoretical and experimental indicators of falls during pregnancy as assessed by postural perturbations Gait & Posture Volume 39, Issue 1, January 2014, Pages 218–223
- Butler E, Colòn I, Druzin M, Rose J Postural equilibrium during pregnancy: Decreased stability with an increased reliance on visual cues American Journal of Obstetrics and Gynecology Volume 195, Issue 4, October 2006, Pages 1104–1108
- Inanir A et al: Evaluation of postural equilibrium and fall risk during pregnancy Gait & Posture Volume 39, Issue 4, April 2014, Pages 1122–1125
- OA et Barkovic J: Magnetic Resonance Imaging of the Fetal Brain and Spine: An Increasingly Important Tool in Prenatal Diagnosis: Part 2 AJNR October 2006 27: 1807-1814
- El Kady et al: Trauma during pregnancy: an analysis of maternal and fetal outcomes in a large population American Journal of Obstetrics and Gynecology Volume 190, Issue 6, June 2004, Pages 1661-1668
- Stafford PA et al: Lethal intrauterine fetal trauma American Journal of Obstetrics and Gynecology Volume 159, Issue 2, August 1988, Pages 485–489
- HALLER, EMILY S.; NESBITT, ROBERT E. L. Jr.; ANDERSON, GEORGE W. CLINICAL AND PATHOLOGIC CONCEPTS OF GROSS INTRACRANIAL HEMORRHAGE IN PERINATAL MORTALITY. Obstetrical & Gynecological Survey: April 1956 – Volume 11 – Issue 2 – ppg 179-204
- Weiss HB, Songer TJ, Fabio A. Fetal deaths realted to maternal injury. JAMA 2001;286(15):1863-1868.
- THEURER, D. E. M.D.; KAISER, I. H. M.D., F.A.C.O.G. Traumatic Fetal Death Without Uterine Injury Report of a Case. Obstetrics & Gynecology: April 1963 – Volume 21 – Issue 4 – ppg 477-480
- Kettel, L. Michael; Branch, D. Ware; Scott, James R. OCCULT PLACENTAL ABRUPTION AFTER MATERNAL TRAUMA. Obstetrics & Gynecology: March 1988;71,3, part 2
- Christiansen, Lydia R. Collins, Kim A Pregnancy-Associated Deaths: A 15-Year Retrospective Study and Overall Review of Maternal Pathophysiology American Journal of Forensic Medicine & Pathology: March 2006 – Volume 27 – Issue 1 – pp 11-19
- Fischer, Peter E. MD, MS; Zarzaur, Ben L. MD, MPH; Fabian, Timothy C. MD; Magnotti, Louis J. MD; Croce, Martin A. MD Minor Trauma Is an Unrecognized Contributor to Poor Fetal Outcomes: A Population-Based Study of 78,552 Pregnancies Journal of Trauma-Injury Infection & Critical Care: July 2011 – Volume 71 – Issue 1 – pp 90-93
- Wolf JP, Pigne A, Maria B, Barrat J. Pregnancy and injuries in traffic. Apropos of a case (abstract). J Gynecol Obstet Biol Reprod 1983;12(8):879-882.
- Oni OA, Okpere EE, Tabowei O and Omu EA: Severe road traffic injuries in the third trimester of pregnancy. Injury Volume 15, Issue 6, May 1984, Pages 376–378
- Masahito Hitosugi et al: Traffic injuries of the pregnant women and fetal or neonatal outcomes. Forensic Science International Volume 159, Issue 1, 25 May 2006, Pages 51–54
- Klinich, K. D., Schneider, L. W., Moore, J. L., & Pearlman, M. D. (2000). Investigations of crashes involving pregnant occupants. Proc Assoc Adv Automot Med Conf, 44, 37-55.
- Pearlman, M. D., Klinich, K. D., Schneider, L. W., Rupp, J., Moss, S., & Ashton-Miller, J. (2000). A comprehensive program to improve safety for pregnant women and fetuses in motor vehicle crashes: a preliminary report. Am J Obstet Gynecol, 182(6), 1554-64.
- J Vivian-Taylor et al:Motor vehicle accidents during pregnancy: a population-based study. BJOG: An International Journal of Obstetrics & Gynaecology Volume 119, Issue 4, pages 499–503, March 2012
- Evrard JR, Sturner WQ, Murray EJ. Fetal skull fracture from an automobile accident. Am J Forensic Med Pathol 1989;10(3):232-234.
- Stafford PA, Biddinger PW, Zumwalt RE. Lethal intrauterine fetal trauma. Am J Obstet Gynecol 1988;159(2):485-489.
- Strobel E, Arenz R. Intra-uterine fetal death following motor vehicle accident (Abstract). Geburtshilfe Frauenheilkd 1980;40(5):462-5.
- Hartl R, Ko K. In utero skull fracture: case report. J Trauma 1996;41(3):549-552.
- Sidky IH, Daikoku NH, Gopal J. Insignificant blunt maternal trauma with fetal outcome: a case report (abstract). Md Med J 1991;40(12):1083-5.
- Kissinger D. P., Rozycki G. S., Morris J. A., Jr., Knudson M. M., Copes W. S., Bass S. M., et al. Trauma in pregnancy. Predicting pregnancy outcome. Arch Surg 1991;126(9):1079-86.
- Weiss HB, Songer TJ, Fabio A. Fetal deaths realted to maternal injury. JAMA 2001;286(15):1863-1868.
- Zeter K. Le traumatisme abdominal durant la grossesse. Mém. : Sages-femmes : Poitiers : 2001 : 12.
- Satin A. J., et alii. The prevalence of sexual assault: a survey of 2404 puerperal women. Am J Obstet Gynecol 1992;167(4 Pt 1):973-5.
- . Weiss HB, Songer TJ, Fabio A. Fetal deaths realted to maternal injury. JAMA 2001;286(15):1863-1868.
-
Ran D. Goldman, Adrienne Einarson, and Gideon Koren Electric shock during pregnancy. Can Fam Physician. 2003 Mar; 49: 297–298.
-
Toongsuwan S. Post mortem caesarean section following death by electrocution. Aust N Z J Obstet Gynaecol. 1972 Nov;12(4):265–266.
-
Esteve H. Avortement et électrocution. Un accident du travail exceptionnel. Arch Mal Prof. 1971 Sep;32(9):559–562
-
Steer RG. Delayed fetal death following electrical injury in the first trimester. Aust N Z J Obstet Gynaecol. 1992 Nov;32(4):377–378
-
Mehl LE. Electrical injury from Tasering and miscarriage. Acta Obstet Gynecol Scand. 1992 Feb;71(2):118–123.
-
Peppler RD, Labranche FJ, Jr, Comeaux JJ. Intrauterine death of a fetus in a mother shocked by an electrical current: a case report. J La State Med Soc. 1973 Feb;124(2):37–38.
-
Jaffe R, Fejgin M, Ben Aderet N. Fetal death in early pregnancy due to electric current. Acta Obstet Gynecol Scand. 1986;65(3):283–283.
-
Yoong AF. Electrical shock sustained in pregnancy followed by placental abruption. Postgrad Med J. 1990 Jul;66(777):563–564.
-
Fish RM. Electric injury, part III: cardiac monitoring indications, the pregnant patient, and lightning. J Emerg Med. 2000 Feb;18(2):181–187
-
Fish RM. Electric injury, part III: cardiac monitoring indications, the pregnant patient, and lightning. J Emerg Med. 2000 Feb;18(2):181-7.
-
Fatovich DM. Electric shock in pregnancy. J Emerg Med. 1993 Mar-Apr;11(2):175-7.
-
Einarson A, Bailey B, Inocencion G, Ormond K, Koren G. Accidental electric shock in pregnancy: a prospective cohort study. Am J Obstet Gynecol. 1997 Mar;176(3):678-81.
-
Ann F.E. Yoong Electrical shock sustained in pregnancy followed by placental abruption Postgrad Med J (1990) 66, 563 564
-
Jaffe, R., Fejgin, M. & Aderet, N.B. Fetal death in early pregnancy due to electric current. Acta Obstet Gynecol Scand 1986, 65: 283.
-
Lieberman, J.R., Mazor, M., Molcho, J., Halam, E., Maor, E. & Insler, V. Electrical accidents during pregnancy. Obstet Gynecol 1986, 67: 861-863.
-
azor, M. & Leiberman, J.R. Abortion caused by electric rrent. Arch Gynecol Obstet 1987, 241: 71-72.
-
Sherer, D.M. & Schenker, J.G. Accidental injury during pregnancy. Obstet Gynecol Survey 1989, 44: 330-338.
-
rong, T.H., Gocke, S.E., Levy, A.V. & Newel, G.J. Electrical shock in pregnancy: a case report. J Emerg Med 1987, 5:381 -383.
-
Deitch EA, Rightmire DA, Clothier J, Blass N. Management of burns in pregnant women. Surg Gynecol Obstet. 1985 Jul;161(1):1-4.
-
Amy BW, McManus WF, Goodwin CW, Mason A Jr, Pruitt BA Jr. Thermal injury in the pregnant patient. Surg Gynecol Obstet. 1985 Sep;161(3):209-12.
-
Maghsoudi H, Samnia R, Garadaghi A, Kianvar H. Burns in pregnancy. Burns. 2006 Mar;32(2):246-50. Epub 2006 Jan 31.
-
Kennedy BB, Baird SM, Troiano NH. Burn injuries and pregnancy. J Perinat Neonatal Nurs. 2008 Jan-Mar;22(1):21-30; quiz 31-2.
-
Zhang Ying-bei, Zhang Ying-jieBurns during pregnancy: An analysis of 24 cases Burns 2015; volume 8, Issue 4, March 1982, Pages 286–289
-
M.A. Akhtar, P.M. Mulawkar, H.R. Kulkarni Burns in pregnancy: effect on maternal and fetal outcomes Burns 2015;Volume 20, Issue 4, August 1994, Pages 351–355
-
Sydney S Guo Jeffrey S Greenspoon, ,Arthur M Kahn Management of burn injuries during pregnancy, Burns Volume 27, Issue 4, 1 June 2001, Pages 394–397
-
Prokop A, Swol-Ben J, Helling HJ, Nauhaus W, Rehm KE. Trauma in the last trimester of pregnancy. (Abstract). Unfallchirurg 1996;99(6):450-453.
-
Shah AJ, Kilcline BA. Trauma in pregnancy. Emerg Med Clin North Am. 2003 Aug. 21(3):615-29.
-
American College of Surgeons Committee on Trauma. Advanced Trauma Life Support for Doctors: Instructor Course Manual. 6th ed. Chicago, Ill: American College of Surgeons; 1997.
-
Gebhard F, Huber-Lang M. Polytrauma–pathophysiology and management principles. Langenbecks Arch Surg. 2008 Nov. 393(6):825-31.
-
Jayle CP, Allain G, Ingrand P, Laksiri L, Bonnin E, Hajj-Chahine J, et al. Flail chest in polytraumatized patients: surgical fixation using stracos reduces ventilator time and hospital stay. Biomed Res Int. 2015. 2015:624723.
-
Hillingsø JG, Svendsen LB, Johansson PI. [Resuscitation and abdominal surgical aspects of damage control surgery]. Ugeskr Laeger. 2011 May 2. 173(18):1271-3.
-
Giannoudis PV. Surgical priorities in damage control in polytrauma. J Bone Joint Surg Br. 2003 May. 85(4):478-83.
-
Weiss HB, Songer TJ, Fabio A. Fetal deaths related to maternal injury. JAMA 2001;286:1863-8
-
Guyot A. et al: “Rupture uterine: facteurs de risque, complications maternelles et foetale”. J Gynecol Obstet et Biol Reprod; 2010; 39:238
-
Keren Ofir et al: “Uterine rupture: risk factors and pregnancy outcome”. Am J Obstet Gynecol 2003;189
-
London M et al: “Maternal and perinatal outcomes associated with a trial of labor after priocesarean delivery”. N England J Med 2004;351;2581
-
Dow M et al: “Third trimester uterine rupture wyhout previous cesarean: a case series and review of literature Am J Perinatol 2009;26:739
-
Porreco RP et al: “The changing specter of uterine rupture”. Am J Obstet Gynecol 2009;200:269
-
-
Ahmed Belkouch1, *, Abdelilah Mouhsine2, Rachid Sirbou1, Abdlghani ElFikri2, Lahcen Belyamani1Traumatic rupture of the pregnant uterus after motor vehicle accident: A case report International Journal of Medical Imaging 2014; 2(6): 131-132
-
Weinber L, Steele RG, Pugh R, Higgins S, Herbert M, Story D.The pregnant trauma patient. Anaesth Intensive Care 2005;33:167-80
-
C. Vayssea,b, F. Mignota, J.-P. Benezecha, O. Parantb,*.Rupture utérine traumatique : une complication rare des accidents de la voie publique au cours de la grossesse. À propos d’un cas. Journal de Gynécologie Obstétrique et Biologie de la Reproduction 36 (2007) 611–614
-
Walsh CA et al: “Rupture of the primigravid uterus: a review of literature”. Obstet Gynecol Surv 2007;62:327
-
Turrentine MA, Andres RL. (Jan 1994). “Recurrent Bandl’s ring as an etiology for failed vaginal birth after cesarean section”. Am J Perinatol. 11 (1): 65–6. doi:10.1055/s-2007-994539
-
Grossman NB. Blunt Trauma in Pregnancy. Am Fam Physician 2004;70(7):1303-10.
- Bowles, Stephen V., et al. “Acute and Post-traumatic Stress Disorder After Spontaneous Abortion.” American Academy of Family Physicians. 16 Jul. 2009 http://www.aafp.org/afp/20000315/1689.html>.
- Gaufberg, Slava M. “Threatened Abortion.” eMedicine. Eds. Roy Alson, et al. 17 Dec. 2008. Medscape. 31 Aug. 2009 http://emedicine.medscape.com/article/795439-overview.
- Wijesiriwardana, A., et al. “Obstetric Outcome in Women with Threatened Miscarriage in the First Trimester.” Obstetrics and Gynecology 107 3 (2006): 557-562. PubMed. <PMID: 16507924>.
- Griebel, C. P., et al. “Management of Spontaneous Abortion.” American Family Physician 72 (2005): 1243-1250. American Family Physician. American Academy of Family Physicians (AAFP). 16 Jul. 2009 http://www.aafp.org/afp/20051001/1243.html.
-
Fakhrolmolouk Yassaee,1,2 Reza Shekarriz-Foumani,3 Shabnam Afsari,2 and Masoumeh Fallahian2,*J The Effect of Progesterone Suppositories on Threatened Abortion: A Randomized Clinical Trial Reprod Infertil. 2014 Jul-Sep; 15(3): 147–151.
-
Duan L, Yan D, Zeng W, Yang X, Wei Q. Effect of progesterone treatment due to threatened abortion in early pregnancy for obstetric and perinatal outcomes. Early Hum Dev. 2010;86(1):41–3. [PubMed]
-
Palagiano A, Bulletti C, Pace MC, DE Ziegler D, Cicinelli E, Izzo A. Effects of vaginal progesterone on pain and uterine contractility in patients with threatened abortion before twelve weeks of pregnancy. Ann N Y Acad Sci. 2004;1034:200–10. [PubMed]
-
Sotiriadis A, Papatheodorou S, Makrydimas G. Threatened miscarriage: evaluation and management.BMJ. 2004;329(7458):152–5. [PMC free article] [PubMed]
-
Tien JC, Tan TY. Non-surgical interventions for threatened and recurrent miscarriages. Singapore Med J.2007;48(12):1074–90. [PubMed]
-
Cunnigham FG, Leveno KL, Bloom SL, et al. Abortion. In: Cunnigham FG, Leveno KL, Bloom SL, et al, eds. Williams Obstetrics. 23rd ed. New York, NY: McGraw-Hill; 2010:chap 9.
-
Iaccarino M., Paladini D. e Ventruto V.: : “Ecografia in Ostetricia” Verducci Edit. Roma; 2005,pag. 67.
-
Philippe E: “Avortment spontanès”, Encycl. Mèed. Chir. 1984 (Paris, France); Obstètrique;5075, A10:12-24.
-
Incontinenza della cervice uterina, in; “Corso di formazione in Ostetricia” , Società Italiana di Ginecologia e Ostetricia (SIGO), CSE edit, Torino. 2003:21-22.
-
Manning FA, Hill LM, Plau LD: “Qualitative amniotic fluid determination by ultrasound: antepartum detection of intrauterine growth retardation”. Am J Obstet Gynecol 1981;139,254.
-
P.F. Chamberlain et al: Ultrasound evaluation of amniotic fluid volume: I. The relationship of marginal and decreased amniotic fluid volumes to perinatal outcome. Am J Obstet Gynecol 1984;150,3:245-249
-
P.F. Chamberlain et al: Ultrasound evaluation of amniotic fluid volume: II. The relationship of increased amniotic fluid volume to perinatal outcome Am J Obstet Gynecol 1984;150,3: 250-254
-
Adrien Bastide et al: Ultrasound evaluation of amniotic fluid: Outcome of pregnancies with severe oligohydramnios.Am J Obst Gynecol 1986;154,4:895-900
-
Lane J. Mercer et al: ,A survey of pregnancies complicated by decreased amniotic fluid. AM J Obstet Gynecol 1984;149,3:355-361
-
Everett F Magann et al: The accuracy of ultrasound evaluation of amniotic fluid volume in singleton pregnancies: The effect of operator experience and ultrasound interpretative technique. Journal of Clinical Ultrasound 1997;25,5:249-253.
-
Everett F Magann et al:: Ultrasound estimate of amniotic fluid volume: color Doppler overdiagnosis of oligohydramnios. Obst Gynecol 2001;98,1: 71-74.
-
ACOG Committee Opinion No. 485: Prevention of early-onset group B streptococcal disease in newborns. Obstet Gynecol 2011;117(4):1019-27.
-
ACOG Committee Opinion No. 475: Antenatal corticosteroid therapy for fetal maturation. Obstet Gynecol 2011;117:422-4.
-
Cousens S, Blencowe H, Gravett M , Lawn J. Antibiotics for pre-term pre-labour rupture of membranes: prevention of neonatal deaths due to complications of pre-term birth and infection. Int J Epidemiol 2010; 39(1):134-43.
-
Waters T, Mercer MB. The management of preterm premature rupture of the membranes near the limit of fetal viability. Am J Obstet and Gynecol 2009; 201(3):230-40.
-
ACOG Practice Bulletin No. 80: premature rupture of membranes. Clinical management guidelines for obstetrician-gynecologists. Obstet Gynecol. 2007 Apr;109:1007-19.
-
Bickers RG, Wennberg RP. Fetomaternal transfusion following trauma. Obstet Gynecol 1983;61:258-9.
-
. Lipitz S., Achiron R., Horoshovski D., Rotstein Z., Sherman D., Schiff E. Fetomaternal haemorrhage discovered after trauma and treated by fetal intravascular transfusion. Eur J Obstet Gynecol Reprod Biol 1997;71(1):21-2.
-
Parnet-Mathieu F, Gaillard G. Immunisation sanguine foeto-maternelle. La Revue du Praticien.
-
Société des Obstétriciens et Gynécologues du Canada. Directives Cliniques de la SOGC: Prévention de l’allo-immunisation foeto-maternelle Rh. J obstet Gynaecol Can 2003;25(9):774-783.
-
VIDAL. Dictionnaire Vidal des Médicaments. Issy-les-Moulineaux: Edition du Vidal; 2004.
-
Prescrire Rédaction. Allo-immunisation rhésus D et grossesse. La Revue Prescire 2000;20(210):679-682.
-
Kim YA, Makar RS, Detection of fetomaternal hemorrhage in American Journal of Hematology, vol. 87, nº 4, aprile 2012, pp. 417–23,
-
Tovey LAD: Towards the conquest of Rh haemolytic disease: Britain’s contribution and the role of serendipity. Transf Med, 2,99, 1992.
-
Duguid JKM, Bromilow I, Eggington J et al.: Kleihauer testing and flow cytometry.A comparative study for assessment of fetomaternal haemorrhage. Haematology, 1,79, 1996.
-
Nance SJ, Nelson JM, Arndt PA et al.: Qualitation of fetalmaternal hemorrage by flow-cytometry.A simple and accurate Method. Am J Clin Pathol, 91, 288, 1989.
-
Salama A, David M, Wittmann G et al.: Use of the gel agglutination technique for determination of fetomaternal hemorrhage. Transfusion, 38, 177, 1998.
-
Conte R, Tassi C, Malferrari F et al.: Valutazione comparativa fra ID-FMH Diamed e il test di eluizione acida di Kleihauer- Betke. Studio multicentrico. La Trasf del Sangue, 44,141, 1999.
- NBTS Immunoglobulin Working Party: Recommendations for the use of anti-D immunoglobulin. Prescrib J, 31, 137, 1991.
- Lee D, Rawlinson VI.: Multicentre trial of antepartum low-dose anti-D immunoglobulin. Transf Med, 5, 15, 1995.9) Kleihauer E, Betke K: Pratical use and demonstration of cells containing haemoglobin F in fixed smears. Internist, 1, 292, 1960.
- Royal College of Physicians of Edinburgh and Royal College of Obstetricians and Gynaecologist UK: Statement from the Consensus Conference on anti-D prophylaxis ( April 1997). Vox Sang, 74, 127, 1998.
- Thornton JG, Page C, Foote G et al.: Efficacy & long terms effects on ante-natal prophylaxis with anti-D immunoglobulin. Br Med J, 298, 1671, 298.
- Moise KJ (2009). Hemolytic disease of the fetus and newborn. In RK Creasy, R Resnik, eds., Creasy and Resnik’s Maternal-Fetal Medicine, 6th ed., pp. 477-503. Philadelphia: Saunders Elsevier.
- Branch DW, et al. (2008). Immunologic disorders in pregnancy. In RS Gibbs et al., eds., Danforth’s Obstetrics and Gynecology, 10th ed., pp. 313-339. Philadelphia: Lippincott Williams and Wilkins.
- Van Kamp IL, Klumper FJ, Oepkes D, Meerman RH, Scherjon SA, Vandenbussche FP, Kanhai HH. Complications of intrauterine intravascular transfusion for fetal anemia due to maternal red-cell alloimmunization. Am J Obstet Gynecol. 2005 Jan;192(1):171-7.
- Lindenburg I.T.M. · van Kamp I.L. · Oepkes D. Intrauterine Blood Transfusion: Current Indications and Associated RisksFetal Diagn Ther 2014;36:263-271
- Dadhwal Vatsla1, Deka Deepika2, Gurunath Sumana3,Mittal Suneeta 4, Paul V.K.5, Deorari A.6 Treatment of Fetal Anemia in Rh Isoimmunized pregnancies With Intrauterine Fetal Blood Transfusion J Obstet Gynecol India Vol. 60, No. 2 : March / April 2010 pg 135-140
- Van Kamp IL, Klumper FJ,Meerman RH et al. Treatment of fetal anemia due to red-cell alloimmunization with intrauterine transfusions in the Netherlands, 1988-1999. Acta Obstet Gynecol Scand 2004;83:731-7.
- Orsini et al. Intravascular intrauterine transfusion for severe erythroblastosis fetalis using different techniques.Fetal Ther 1988;3:50-9.
- Sampson AJ, Permezel M, Doyle LW et al. Ultrasound guided fetal intravascular transfusions for severe erythroblastosis 1984-1993. Aust N Z J Obstet Gynaecol 1994;34:125-30.
- CROSBY, WARREN M .TRAUMA DURING PREGNANCY: MATERNAL AND FETAL INJURY. Obstetrical & Gynecological Survey:October 1974;29,10
- Fadi G. Mirza, Sreedhar Gaddipati Abruptio Placentae and Disseminated Intravascular Coagulopathy Obstetric Emergencies Seminars in Perinatology Volume 33, Issue 2, April 2009, Pages 97–103
- Bick RL:SYNDROMES OF DISSEMINATED INTRAVASCULAR COAGULATION IN OBSTETRICS, PREGNANCY, AND GYNECOLOGY: Objective Criteria for Diagnosis and Management Hematology/Oncology Clinics of North America Volume 14, Issue 5, 1 October 2000, Pages 999–1044
-
Tachil J, Toh CH: Disseminated intravascular coagulation in obstetric disorders and its acute haematological management Blood Reviews Volume 23, Issue 4, July 2009, Pages 167–176
-
Hall DR: Severe Pre-eclampsia and Maternal Health Seminars in Perinatology Volume 33, Issue 3, June 2009, Pages 189–195
- Aguilera LG, Fernandez C, Plaza A, et al. Fatal amniotic fluid embolism diagnosed histologically. Acta Anaesthesiol Scand. 2002 Mar. 46(3):334-7.
- Hankins GD, Snyder R, Dinh T, et al. Documentation of amniotic fluid embolism via lung histopathology. Fact or fiction?. J Reprod Med. 2002 Dec. 47(12):1021-4.
- Kobayashi H, Ohi H, Terao T. A simple, noninvasive, sensitive method for diagnosis of amniotic fluid embolism by monoclonal antibody TKH-2 that recognizes NeuAc alpha 2-6GalNAc. Am J Obstet Gynecol. 1993 Mar. 168(3 Pt 1):848-53.
- Lim Y, Loo CC, Chia V, Fun W. Recombinant factor VIIa after amniotic fluid embolism and disseminated intravascular coagulopathy. Int J Gynaecol Obstet. 2004 Nov. 87(2):178-9.
-
Green B. T., Umana E. Amniotic fluid embolism. South Med J 2000;93(7):721-3.
-
Rainio J, Pentitila A. Amniotic fluid embolism as cause of death in a car accident: a case report. Forensic Sci Int 2003;137(2-3):231-234.
-
Clark SL, Pavlova Z, Greenspoon J, et al. Squamous cells in the maternal pulmonary circulation. Am J Obstet Gynecol. 1986 Jan. 154(1):104-6.
-
Farrar SC, Gherman RB. Serum tryptase analysis in a woman with amniotic fluid embolism. A case report. J Reprod Med. 2001 Oct. 46(10):926-8.
-
arcus BJ, Collins KA, Harley RA. Ancillary studies in amniotic fluid embolism: a case report and review of the literature. Am J Forensic Med Pathol. 2005 Mar. 26(1):92-5. .
-
Kramer MS, Rouleau J, Baskett TF, Joseph KS, Maternal Health Study Group of the Canadian Perinatal Surveillance System. Amniotic-fluid embolism and medical induction of labour: a retrospective, population-based cohort study. Lancet. 2006 Oct 21. 368(9545):1444-8.
-
Knight M, Tuffnell D, Brocklehurst P, Spark P, Kurinczuk JJ. Incidence and risk factors for amniotic-fluid embolism. Obstet Gynecol. 2010 May. 115(5):910-7. [Medline].
-
Benson MD. Current concepts of immunology and diagnosis in amniotic fluid embolism. Clin Dev Immunol. 2012. 2012:946576. [Medline]. [Full Text].
-
Clark SL. Amniotic fluid embolism. Clin Obstet Gynecol. 2010 Jun. 53(2):322-8.
-
Benson MD, Kobayashi H, Silver RK, et al. Immunologic studies in presumed amniotic fluid embolism. Obstet Gynecol. 2001 Apr. 97(4):510-4.
-
Clark SL, Hankins GD, Dudley DA, et al. Amniotic fluid embolism: analysis of the national registry. Am J Obstet Gynecol. 1995 Apr. 172(4 Pt 1):1158-67; discussion 1167-9.
-
Kingston NJ, Baillie T, Chan YF, Reddy DJ, Stables SR. Pulmonary embolization by chorionic villi causing maternal death after a car crash. Am J Forensic Med Pathol 2003;24(2):193-7.
-
Kingston NJ, Baillie T, Chan YF, Reddy DJ, Stables SR. Pulmonary embolization by chorionic villi causing maternal death after a car crash. Am J Forensic Med Pathol. 2003 Jun;24(2):193-7.
-
Aitokallio-Tallberg A, Halmesmäki E. Motor vehicle accident during the second or third trimester of pregnancy. Acta Obstet Gynecol Scand. 1997 Apr;76(4):313-7.
-
Kamoi S, Ohaki Y, Mori O, Satomi M, Takahashi H, Kawamura T, Araki T. Placental villotrophoblastic pulmonary emboli after elective abortion: immunohistochemical diagnosis and comparison with ten control cases. Int J Gynecol Pathol. 2003 Jul;22(3):303-9.
-
Luz NP, Crottogini JJ, Negrete VS. A method for identification of chorionic villi in peripheral blood of pregnant women. Am J Obstet Gynecol. 1966 Apr 15;94(8):1079-84.
-
H. D. Attwood, W. W. Park: EMBOLISM TO THE LUNGS BY TROPHOBLAST BJOG: An International Journal of Obstetrics & Gynaecology Volume 68, Issue 4, pages 611–617, August 1961
-
Sheng AY, Dalziel P, Liteplo AS, Fagenholz P, Noble VE. Focused Assessment with Sonography in Trauma and Abdominal Computed Tomography Utilization in Adult Trauma Patients: Trends over the Last Decade. Emerg Med Int. 2013. 2013:678380.
-
Liu, Ming; Lee, Chen-Hsen; P’eng, Fang-Ku PROSPECTIVE COMPARISON OF DIAGNOSTIC PERITONEAL LAVAGE, COMPUTED TOMOGRAPHIC SCANNING, AND ULTRASONOGRAPHY FOR THE DIAGNOSIS OF BLUNT ABDOMINAL TRAUMA Journal of Trauma-Injury Infection & Critical Care:1993;35,2
-
Jansen JO, Logie JR. Diagnostic peritoneal lavage – an obituary. Br J Surg. 2005 May. 92(5):517-8.
-
Griffin XL, Pullinger R. Are diagnostic peritoneal lavage or focused abdominal sonography for trauma safe screening investigations for hemodynamically stable patients after blunt abdominal trauma? A review of the literature. J Trauma. 2007 Mar. 62(3):779-84.
-
Loren H Engrav et al: “Diagnostic peritoneal lavage in blunt abdominal trauma”. Yhe Journal of trauma 1975;15,10:854-859
-
Bonny J Baron et al : Nonoperative management of blunt abdominal trauma: The role of sequential diagnostic peritoneal lavage, computed tomography, and angiography Annals of Emergency Medicine Volume 22, Issue 10, October 1993, Pages 1556–156
-
Bilge A, Sahin M: “Diagnostic peritoneal lavage in blunt abdominal trauma”. The European Journal of Surgery = Acta Chirurgica [1991, 157(8):449-451]
-
Wherrett, Laurie J.Hypotension after Blunt Abdominal Trauma: The Role of Emergent Abdominal Sonography in Surgical Triage Journal of Trauma-Injury Infection & Critical Care: November 1996 – Volume 41 – Issue 5 – pp 815-820
-
Bahner D, Blaivas M, Cohen HL, Fox JC, Hoffenberg S, Kendall J, et al. AIUM practice guideline for the performance of the focused assessment with sonography for trauma (FAST) examination. J Ultrasound Med. 2008 Feb. 27(2):313-8.
-
American Institute of Ultrasound in Medicine, American College of Emergency Physicians. AIUM practice guideline for the performance of the focused assessment with sonography for trauma (FAST) examination. J Ultrasound Med. 2014 Nov. 33 (11):2047-56.
-
Montoya J, Stawicki SP, Evans DC, Bahner DP, Sparks S, Sharpe RP, et al. From FAST to E-FAST: an overview of the evolution of ultrasound-based traumatic injury assessment. Eur J Trauma Emerg Surg. 2015 Mar 14.
-
Soult MC, Weireter LJ, Britt RC, Collins JN, Novosel TJ, Reed SF, et al. Can routine trauma bay chest x-ray be bypassed with an extended focused assessment with sonography for trauma examination?. Am Surg. 2015 Apr. 81 (4):336-40.
-
Helling TS, Wilson J, Augustosky K. The utility of focused abdominal ultrasound in blunt abdominal trauma: a reappraisal. Am J Surg. 2007 Dec. 194(6):728-32; discussion 732-3.
-
Fuchs PA, del Junco DJ, Fox EE, Holcomb JB, Rahbar MH, Wade CA, et al. Purposeful variable selection and stratification to impute missing Focused Assessment with Sonography for Trauma data in trauma research. J Trauma Acute Care Surg. 2013 Jul. 75(1 Suppl 1):S75-81.
-
Barbosa RR, Rowell SE, Fox EE, Holcomb JB, Bulger EM, Phelan HA, et al. Increasing time to operation is associated with decreased survival in patients with a positive FAST examination requiring emergent laparotomy. J Trauma Acute Care Surg. 2013 Jul. 75(1 Suppl 1):S48-52.
-
Byhahn C. et al: Prehospital ultrasound detects pericardial tamponade in a pregnant victim of stabbing assault. Resuscitation 2008;76,1:146-148
-
John R. Richards Blunt Abdominal Injury in the Pregnant Patient: Detection with US. Radiology;2004;233,2
-
Bhoi S, Sinha TP, Ramchandani R, Kurrey L, Galwankar S. To determine the accuracy of focused assessment with sonography for trauma done by nonradiologists and its comparative analysis with radiologists in emergency department of a level 1 trauma center of India. J Emerg Trauma Shock. 2013 Jan. 6(1):42-6.
-
Hussain ZJ, Figueroa R, Budorick NE. How much free fluid can a pregnant patient have? Assessment of pelvic free fluid in pregnant patients without antecedent trauma. J Trauma. 2011 Jun. 70(6):1420-3.
-
Scalea, Thomas M Focused Assessment with Sonography for Trauma (FAST): Results from an International Consensus Conference Journal of Trauma-Injury Infection & Critical Care:March 1999 – Volume 46 – Issue 3 – pp 466-472
-
Mattox, Kenneth L. MD; Goetzl, Laura MD Critical Care Medicine:Trauma in pregnancy 2005;Volume 33 – Issue 10 – pp S385-S389
-
Shah AJ, Kilcline BA. Trauma in pregnancy. Emerg Med Clin North Am 2003;21(3):615-629.
-
P J Bode,M J Edwards,M C Kruit andA B van Vugt Sonography in a clinical algorithm for early evaluation of 1671 patients with blunt abdominal trauma. AJR 1999;172
-
Bochicchio, Grant V Surgeon-Performed Focused Assessment with Sonography for Trauma as an Early Screening Tool for Pregnancy after Trauma J of Trauma-Injury Infection & Critical Care; June 2002 – Volume 52 – Issue 6 – pp 1125-1128
-
John R. Richards Blunt Abdominal Injury in the Pregnant Patient: Detection with US Radiology; 2004;233,2
-
Goodwin, Hillary et al: Abdominal Ultrasound Examination in Pregnant Blunt Trauma Patients Journal of Trauma-Injury Infection & Critical Care: April 2001 – Volume 50 – Issue 4 – pp 689-694
-
Danagra G et al: Profile of mothers at risk: An analysis of injury and pregnancy loss in 1,195 trauma patients. Journal of the American College of Surgeons Volume 200, Issue 1, January 2005, Pages 49–56
-
Shameem R. Nazeer Ultrasound-assisted paracentesis performed by emergency physicians vs the traditional technique: a prospective, randomized study.The American Journal of Emergency Medicine Volume 23, Issue 3, May 2005, Pages 363–367
-
Francis L. Counselman, Arthur Sanders, Corey M. Slovis, Daniel Danzl, Louis S. Binder, Debra G. Perina The Status of Bedside Ultrasonography Training in Emergency Medicine Residency Programs. Academ Emerg Medic 2003;Volume 10, Issue 1, pages 37–42
-
Shah AJ, Kilcline BA. Trauma in pregnancy. Emerg Med Clin North Am 2003;21(3):615-629.
-
L Omo-Aghoja Maternal and Fetal Acid-Base Chemistry: A Major Determinant of Perinatal Outcome Ann Med Health Sci Res. 2014 Jan-Feb; 4(1): 8–17.
-
Blechner JN. Maternal-fetal acid-base physiology. Clin Obstet Gynecol. 1993;36:3–12. [PubMed]
-
Bobrow CS, Soothill PW. Causes and consequences of fetal acidosis. Arch Dis Child Fetal Neonatal Ed. 1999;80:F246–9
-
MacRae DJ. Maternal influence on foetal acid-base balance. Proc R Soc Med. 1968;61:490–1.
-
Goldaber KG, Gilstrap LC., 3rd Correlations between obstetric clinical events and umbilical cord blood acid-base and blood gas values. Clin Obstet Gynecol. 1993;36:47–59
-
Huckabee WE, Metcalfe J, Prystowsky H, Barron DH. Insufficiency of O2 supply to pregnant uterus. Am J Physiol. 1962;202:198–204
-
Blechner JN, Stenger VG, Eitzman DV, Prystowsky H. Effects of maternal metabolic acidosis on the human fetus and newborn infant. Am J Obstet Gynecol. 1967;99:46–54
-
Motoyama EK, Rivard G, Acheson F, Cook CD. Adverse effect of maternal hyperventilation on the foetus. Lancet. 1966;1:286–8.
-
Moya F, Morishima HO, Shnider SM, James LS. Influence of maternal hyperventilation on the newborn infant. Am J Obstet Gynecol. 1965;91:76–84.
-
Klaus Goeschen: “Riduzione persistente della perfusione ematica utero-placentare” in Cardiotocografia Pratica, CIC Edizioni Internazionali, 1998 Roma; pag. 7-10Lee KH. Foetal acid-base status in clinical foetal distress and high risk cases. Postgrad Med J. 1972;48:91–4.
-
Landon MB. Acid-base disorders during pregnancy. Clin Obstet Gynecol. 1994;37:16–24
-
Huch R, Huch A. Maternal-fetal acid-base balance and blood gas measurement. In: Beard RW, Nathanielsz PW, editors. Fetal Physiology and Medicine. New York: Marcel Dekker; 1984. p. 713.
-
Catherine S Bobrow, Peter W Soothill Causes and consequences of fetal acidosis Arch Dis Child Fetal Neonatal Ed 1999;80:F246-F249
-
F. Linsalata, V. Aicale, NA Carlucci, B. Di Marzio: “Tracciato cardiotocografico sinusoidale e trasfusione feto-materna: un caso clinico emblematico”. Atti SIGO Congresso di Perugia 2002; 2:443-445.
-
Simpson N, Oppenheimer LW, Siren A, Bland E, McDonald O , McDonald D, Dabrowski A.: “ Accuracy of strategies for monitoring fetal heart rate in labor“. Am J Perinatol. Am J Perinatol . 1999, 16 (4) :167-73. 1999;16(4):167-73.
-
Goeschen K: “Kardiotokographie-praxis”. 1997, G T Verlag edit., Stuttgart (Germany).25
-
Oppenheimer LW, Bland ES, Dabrowski A, Holmes P, McDonald O , Wen SW.: “Uterine contraction pattern as a predictor of the mode of delivery.”. J Perinatol. J Perinatol . Mar 2002, 22 (2) :149-53. 2002 Mar;22(2):149-53.
-
Goeschen K: “Cardiotocografia pratica” V edizione; CIC Edizioni Internazionali, Roma, 1998.
-
Baker PN, et alii. A three-year follow-up of children imaged in utero with echo-planar magnetic resonance. Am J Obstet Gynecol 1994;170(1):32-33.






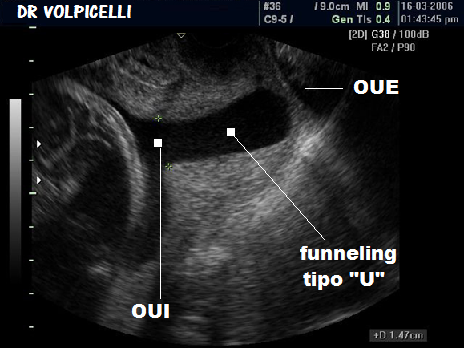
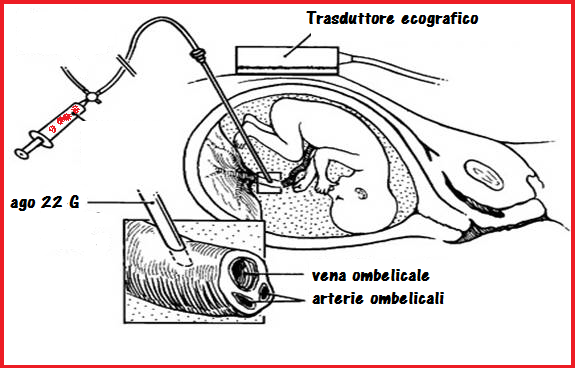




4 commenti
Hello, i think that i saw you visited my website thus
i came to return the want?.I am trying to find issues to improve my web site!I guess its
adequate to use some of your ideas!!
Hey there, You’ve done an incredible job.
I’ll certainly digg it and personally suggest to my friends.
I’m confident they will be benefited from this web site.
Right after are some problems you should be prepared to answer: Things have shifted considerably
from just Year ago; while winter The new year was everything i ( blank ) Pad, this kind
of holiday things seem to be going towards the Amazon Kindle Fire
because the popular capsule device.
For the fraction of the regular worth of television advertising and marketing, Paul Darby pledges massive publicity for anyone with a website that buys in his latest business opportunity t a payday loan store close to you, you’ll be able to seek
the web to get hundreds of online payday loans there