Ultimo aggiornamento 2023-08-21
La cavità pelvica o scavo pelvico è la porzione inferiore del bacino  delimitata in alto dallo stretto superiore del bacino, un piano compreso fra il promontorio sacrale e il margine superiore del pube, ed inferiormente dallo stretto inferiore del bacino, linea immaginaria irregolare che parte dalla punta del coccige, raggiunge le tuberosità ischiatiche, costeggia i rami ischio-pubici per terminare sul margine inferiore del pube.
delimitata in alto dallo stretto superiore del bacino, un piano compreso fra il promontorio sacrale e il margine superiore del pube, ed inferiormente dallo stretto inferiore del bacino, linea immaginaria irregolare che parte dalla punta del coccige, raggiunge le tuberosità ischiatiche, costeggia i rami ischio-pubici per terminare sul margine inferiore del pube.
La parete pelvica è suddivisa in una parete anteriore, due laterali ed una posteriore. La parete pelvica anteriore è formata dal pube e dalla sinfisi pubica; le pareti laterali sono costituite dalle ossa iliache rivestite dal m. otturatore interno e in parte dal m. piriforme. La parete pelvica posteriore è costituita da sacro, coccige e dai muscoli piriformi. Medialmente ai muscoli piriformi si trova il plesso sacrale.
La cavità pelvica contiene, nella donna:
- muscoli parietali endopelvici:
- retto
- utero e relativi legamenti
- ovaie
- salpingi
- vescica
- uretra
- uretere pelvico
- grossi vasi iliaci e relative diramazioni
- fasce, legamenti e peduncoli vascolo-nervosi
Il peritoneo parietale discende dalle pareti addominali sugli organi pelvici tappezzandone soltanto una piccola parte (retto, utero, vescica) formando recessi o cavi che rappresentano i punti più declivi della cavità peritoneale.
I visceri pelvici sono poggiati su tre strati di muscoli e connettivo che compongono il pavimento pelvico che si estende lateralmente fra le spine ischiatiche e antero-posteriormente fra pube e coccige. Posteriormente il pavimento pelvico è attraversato dal retto pelvico indovato nella sua doccia e. retroperitoneali, dai grossi vasi iliaci, lateralmente ai fori sacrali dall’uretere pelvico e dai nervi pelvici. Il pavimento pelvico è attraversato centralmente dal tratto distale di uretra e vagina (iatus uro-genitale). Quest’ultimo fornisce fibre muscolo-tendinee ad uretra e vagina che svolgono la funzione di sostegno e di sfinteri, rispettivamente sfintere uretrale e muscolo trasverso della vagina.
I muscoli endopelvici: si dividono in mm. parietali (otturatori interni e piriformi) che contribuiscono a formare le pareti pelviche e muscoli del pavimento pelvico (elevatori dell’ano, m. ischio-coccigeo e muscoli trasversi del perineo).
Retto: è la parte terminale dell’intestino crasso, subito dopo il colon sigmoideo. Si fa originare nel punto in cui il peritoneo smette di avvolgere interamente l’intestino e fornire al medesimo un meso; tutto ciò avviene all’altezza della 3a vertebra sacrale. Il retto, seguito dall’alto in basso, descrive anzitutto una curva a concavità anteriore, concentrica a quella del sacro e del coccige; quindi, al momento di attraversare il pavimento pelvico, all’altezza del terzo medio vaginale, si inflette bruscamente dall’alto in basso e posteriormente, formando un angolo ad apertura posteriore, penetra nella parte posteriore del pavimento pelvico e termina nell’ano. Quest’angolo è fisso perché in questo punto la faccia anteriore del retto è ben aderente al margine posteriore del m. trasverso profondo del perineo. Il retto si dirige in basso attraversando le parti molli del perineo per terminare nell’apertura anale. La porzione visibile all’apertura del peritoneo pelvico è detta endopelvica, retto pelvico ed anche ampolla rettale perché più dilatata rispetto alla porzione finale del retto. La superficie esterna del retto pelvico presenta, in corrispondenza delle pareti laterali, alcuni solchi trasversali più o meno profondi; questi solchi si trovano per lo più in numero di due a sinistra e uno a destra. Il retto pelvico è lungo 3 cm circa mentre la porzione inferiore, retto perineale o canale anale, è lunga 9-11 cm. Il retto occupa la parte posteriore della cavità pelvica accolto in una specie di doccia detta loggia rettale limitata posteriormente dalle ultime tre vertebre sacrali e dal coccige ricoperti dai mm. piriforme ed ischio-coccigei e dalla guaina dell’a. sacrale media, aa. sacrali laterali, tronchi del simpatico, 4° e 5° nervo sacrale, arterie ipogastriche (spazio retro-rettale); in basso è chiusa dalla fusione del m. elevatore dell’ano con le fibre longitudinali rettali; in alto è parzialmente chiusa dalla fascia endopelvica che ricopre parzialmente la faccia anteriore e le facce laterali del retto per 2 cm; anteriormente la parete della loggia rettale è costituita dalla faccia posteriore di utero, vagina (trigono retto-vaginale) e vulva (spazio pre-rettale). Gli spazi rettali sono occupati da tessuto connettivo lasso e adiposo che si addensa in presenza dei fasci vascolo-nervosi che necessitano di protezione e sostegno: a. uterina racchiusa nel legamento largo, a. iliaca interna nel ligamento utero-sacrale, arterie e vene rettali superiori e medie avvolte nelle cosiddette ali del retto.
Il retto è sostenuto nella sua loggia essenzialmente dalle aderenze contratte nel passaggio attraverso il diaframma pelvico e diaframma uro-genitale, Infatti la lesione o rilassamento del pavimento pelvico comportano il prolasso rettale o rettocele. Contribuiscono alle funzioni di sostegno i ligamenti vascolo-nervosi di cui sopra, la fascia endopelvica che, in alto, ne ricopre parzialmente la faccia anteriore e le facce laterali, il tessuto cellulare lasso e adiposo presente in tutta la loggia rettale e le guaine dei vasi rettali superiori e medi (ali del retto).
Il retto è irrorato dalle arterie rettali (o emorroidarie) superiori, rami terminali inferiori dell’a. mesenterica inferiore che lo raggiungono sulla faccia anteriore e posteriore dopo essersi anastomizzate con le aa. sigmoidee mediante un singolo ramo arterioso detto arteria sigmoidea di Sϋdek; quindi si anastomizzano ampiamente tra di loro e contornano quasi completamente il retto con un gran numero di rami collaterali. La parte media è irrorata dalle aa. rettali medie, rami dell’a. ipogastrica, ampiamente anastomizzate con le aa. rettali superiori; dalle aa. rettali inferiori, rami delle aa. pudende interne; infine il retto riceve sottili rami arteriosi dall’a. sacrale media.
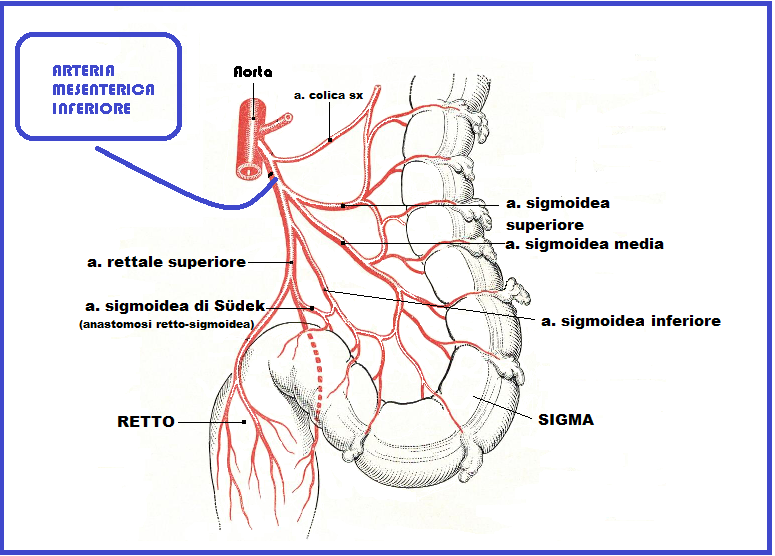
L’arteria mesenterica inferiore: L’a. mesenterica inferiore origina, nel retroperitoneo, dalla faccia antero-laterale sinistra dell’aorta a 4-5 cm dalla sua biforcazione, al di sotto dell’origine dell’a. ovarica, in corrispondenza del disco intervertebrale III°-IV° lombare. Si dirige obliquamente in basso e a sinistra e a 3-4 cm dalla sua origine, sotto il duodeno, si divide in due rami: uno superiore che corrisponde all’a. colica sx ed uno inferiore destinato agli organi pelvici. All’altezza del promontorio il segmento inferiore si impegna nel mesocolon sigmoideo dove si divide nelle tre aa. sigmodee e nell’a. rettale superiore e relativa anastomosi retto-sigmoidea di Sϋdek. L’a. sigmoidea superiore decorre all’esterno dei vasi iliaci esterni ed incrocia superiormente la faccia anteriore dell’uretere pelvico sinistro. L’a. sigmoidea media passa sopra la biforcazione dell’a. iliaca comune e sopra l’uretere sx. L’a. sigmoidea inferiore ha un decorso francamente verticale per raggiungere la parte terminale del sigma. L’a. rettale superiore infine, si dirige in basso per raggiungere il retto poco dopo il limite di demarcazione con il sigma, cioè a livello della IIIa sacrale. Raggiunge il retto dalla sua faccia dorsale, penetra nella guaina fibrosa del retto e si biforca in due rami anteriori e posteriori e relative ramificazioni.
Le vene: costituiscono un ricco plesso nello spessore della tonaca sottomucosa (plesso venoso emorroidale) nel tratto pelvico e soprattutto perineale e si gettano, dopo ampie anastomosi, nella vena mesenterica inferiore (vene rettali superiori e sigmoidee), nella vena iliaca interna (vene rettali medie) e nella vena pudenda interna (vene rettali inferiori). La convergenza delle sigmoidee e rettale superiore ha luogo all’altezza dell’articolazione sacro-iliaca sinistra, a livello dello stretto superiore pelvico. La vena mesenterica inferiore così formata, si accolla sull’esterno dell’a. omonima e ne segue il decorso.
I linfatici del retto pelvico e intrapavimentoso raggiungono i plessi linfatici posti presso  i vasi rettali superiori e sigmoidei; questi linfonodi son addossati al retto e facilmente asportabili.
i vasi rettali superiori e sigmoidei; questi linfonodi son addossati al retto e facilmente asportabili.
I linfonodi del terzo distale del retto confluiscono verso i linfonodi iliaci e spesso restano non identificati, non vengono asportati e perciò sono più frequenti le recidive in caso di cancro del tratto distale del retto.
I linfonodi del tratto perianale confluiscono nei linfonodi inguinali.
Innervazione rettale:
Il tubo digerente possiede un sistema nervoso estrinseco (simpatico e parasimpatico (rami vagali del distretto sacrale) ed un suo proprio sistema nervoso intrinseco, denominato sistema nervoso enterico comune a tutta la parete intestinale dall’esofago fino all’ano. Il sistema nervoso enterico è costituito da circa 100 milioni di neuroni. I due plessi fondamentali sono due:
-
il plesso mioenterico o di Auerbach posto fra i due strati della muscularis esterna, cioè fra la muscolatura circolare interna e la muscolatura longitudinale esterna. Controlla i movimenti gastrointestinali.
-
il plesso sottomucoso di Meissner: controlla soprattutto il tono vascolare e le secrezioni ghiandolari.
L’importanza del sistema nervoso enterico nel coordinare le attività motorie e secretorie intestinali è dimostrata dall’osservazione che in seguito a sezione dei nervi simpatici e parasimpatici le funzioni intestinali non si alterano significativamente, bensì divengono più “grossolane” o meno regolate ed, ancora, il deficit funzionale dei plessi gangliari di Meissner ed Auerback determina nell’organismo fetale la “Small left colon syndrome” con megacolon trasverso e rischio di perforazione intestinale e peritonite.
L’innervazione simpatica del retto, è attuata da fibre che originano nel midollo spinale nel tratto compreso fra i segmenti T12-L2, le fibre attraversano, senza contrarre anastomosi, le due catene gangliari laterali paravertebrali e si innestano nel tronco del simpatico che scende lungo la faccia anteriore della colonna vertebrale. Scendendo in basso il primo plesso interessato all’innervazione rettale è il plesso mesenterico inferiore posto sopra il punto di origine dell’a. mesenterica inferiore. Il plesso mesenterico inferiore invia rami che seguono la diramazione dell’a. mesenterica inferiore e quindi innervano la porzione superiore del retto (nn. rettali superiori) accompagnandosi con le aa. emorroidarie superiori, arterie terminali della mesenterica inferiore. Il tronco simpatico poi dal plesso mesenterico inferiore discende, in forma tronculare o più spesso plessiforme, fino al promontorio sacrale e questo tratto, compreso fra L5 e promontorio, è detto nervo pre-sacrale di Latarjet . La resezione di questo nervo rimane tutt’oggi il gold standard terapeutico per il dolore pelvico cronico. A livello del promontorio il tronco simpatico si riunisce con le fibre parasimpatiche, di provenienza S2-S4, e si espande ad arco formando il plesso sacrale o ipogastrico superiore che si divide in due tronchi destro e sinistro (plessi ipogastrici medi) situati in corrispondenza della prima vertebra sacrale. Questi ultimi si continuano nei plessi ipogastrici inferiori (o plessi pelvici) destro e sinistro che, ricoperti dal peritoneo pelvico, raggiungono in basso il cavo del Douglas e presentano fra di loro ampie anastomosi trasversali. I plessi ipogastrici medi ed inferiori sono situati per la maggior parte dietro l’utero e la vagina e a contatto con i margini laterali dell’ampolla rettale, ricoperti dalle vene uterine che ne rendono difficile l’osservazione e la dissezione. L’uretere pelvico decorre anch’esso sopra i plessi ipogastrici medi ed inferiori e costituisce un punto di repere per l’individuazione dei suddetti plessi. I rami nervosi rettali medi ed inferiori originano dal plesso sacrale e dai plessi ipogastrici medi ed inferiori e seguono il percorso dell’a. ipogastrica e relative diramazioni fino alle aa. emmorroidarie medie con le quali i nn. emorroidari medi penetrano nel tratto intrapavimentoso del retto. I nn. emorroidari inferiori sono diramazioni del n. pudendo interno.
L’attivazione dei nervi simpatici esercita, di norma, tachicardia, polipnea, ipertensione arteriosa, vasocostrizione e inibizione della motilità intestinale e vescicale con inibizione della peristalsi intestinale, rilasciamento del detrusore vescicale e depressione della secrezione ghiandolare.
Innervazione parasimpatica del retto: provvedono le fibre vagali che fuoriescono dai fori sacrali S2-S4. Queste fibre raggiungono i plessi ipogastrici terminano sulle cellule gangliari dei plessi rettali di Auerbach e di Meissner. In genere, l’attività parasimpatica stimola l’attività motoria e secretoria del retto, escluso lo sfintere anale. Il nervo vago presenta anche una funzionalità sensitiva a cui provvedono un modesto numero di fibre sensitive che si accompagnano a quelle motorie e che trasmettono i propri impulsi al diencefalo e al tronco encefalico. Tra l’altro esse ricevono informazioni dai barocettori del colon-retto sullo stato di riempimento fecale, le trasmettono ai centri diencefalici, a loro volta collegati ai nuclei motori dell’ipotalamo, e provocano il riflesso della defecazione
Innervazione dell’intestino retto
URETERE PELVICO: distinguiamo una porzione parietale che decorre nel pavimento della fossetta ovarica di Waldeyer sotto il peritoneo ma ben visibile per trasparenza. Produce un caratteristico rigonfiamento, punto di repere per raggiungere ed isolare l’a. uterina alla sua origine. Quindi costeggia la base del legamento largo, parallelamente e posteriormente all’a. uterina. A 2 cm dal margine uterino abbandona l’a. uterina sottopassandola e dirigendosi in basso e medialmente; raggiunge la parete vaginale anteriore e la percorre per 2 cm circa prima di immettersi nella vescica all’altezza dell’orificio uterino esterno posto 2-3 cm sotto.
VAGINA: dal punto di vista topografica della vagina consideriamo: i rapporti con gli altri organi, i mezzi di fissità, la posizione e direzione.
La vagina è posta sotto l’utero, sopra la vulva, dietro la vescica e uretra e davanti al retto. La vagina è quasi completamente endopelvica (porzione intrapelvica) e solo una piccola parte terminale è compresa nello spessore del perineo anteriore (porzione perineale della vagina). La vagina endopelvica è situata in una loggia costituita posteriormente dal retto, lateralmente dai muscoli elevatori dell’ano, in alto dalla base dei ligamenti di Mackenrodt, in basso è chiusa dall’aderenza al perineo, in avanti da vescica (nella metà superiore) ed uretra (nella metà inferiore). Lo spazio compreso fra le pareti esterne della loggia e le pareti vaginali è occupato da tessuto areolare lasso, vasi, nervi e linfatici. La vagina presenta una direzione verticale dall’alto in basso e da dietro in avanti; con l’asse dell’utero forma un angolo aperto in avanti, angolo utero-vaginale, la cui ampiezza varia secondo ilo grado di antiflessione dell’utero.
Mezzi di fissità della vagina: la vagina è mantenuta in posizione in alto dalla sua connessione con il collo dell’utero, vescica, uretra e retto; in basso dall’aderenza con il diaframma urogenitale ed infine con la fusione del tratto distale con il perineo.
Rapporti della vagina:
-
parete anteriore: anteriormente la vagina è in rapporto con vescica (metà superiore) e uretra (metà inferiore). Il punto in cui la colonna anteriore della vagina si biforca segna la separazione dei due segmenti (superiore ed inferiore). fra il fondo della vescica e la parte superiore della vagina, sopra il fornice anteriore decorrono dai due lati i segmenti terminali degli ureteri. In questo punto vescica e vagina sono connessi dal setto bilaminare vescico-vaginale così che la vescica accompagna sempre questa porzione di vagina nei suoi spostamenti; di conseguenza il cistocele accompagna sempre il colpocele anteriore. Il segmento inferiore della vagina è intimamente connesso con l’uretra così che quest’ultima può essere facilmente esaminata palpando la parte vaginale anteriore. Il setto uretro-vaginale non può essere diviso in due lamine, cosa che avviene con facilità per il setto vescico-vaginale.
-
parete posteriore vaginale è in rapporto con il retto nei ⅔ inferiori. Nel terzo superiore (2-3 cm) tra la vagina e il retto si interpone il cavo retto-uterino di Douglas. Questo tratto superiore può allungarsi di diversi cm come avviene durante l’isterectomia quando si stira in alto l’utero per cautelarsi dalle lesioni ureterali. I ⅔ inferiori della parete posteriore vaginale sono in rapporto con la parete anteriore del retto con l’interposizione di uno strato di tessuto areolare lasso in cui decorrono vasi, nervi e linfatici e che impedisce un’intima connessione fra le due pareti; per tale motivo il prolasso della parete vaginale posteriore raramente comporta un rettocele. Inoltre, nel tratto perineale lo spazio retto vaginale tende a formare un triangolo con base perineale ed angolo in alto: il triangolo retto-vaginale.
-
pareti laterali: le due pareti laterali della vagina, procedendo dall’alto in basso, corrispondono alla porzione più larga dello spazio sottoperitoneale del bacino; quindi alla fascia perineale superiore, al m. elevatore dell’ano, ai fasci mediali del m. elevatore dell’ano i quali circondano la vagina pur senza contrarre fusione con la sua fascia.
-
estremità superiore della vagina: l’estremità superiore della vagina si fonde con l’utero a livello istmico. Il fondo superiore della vagina prende il nome di fornice suddiviso in 4 parti: anteriore, posteriore e fornici laterali. Il fornice anteriore è poco profondo; i fornici laterale e soprattutto quello posteriore sono più profondi raggiungendo i 2-3 cm.
-
estremità inferiore (porzione intraperineale): aderisce intimamente al diaframma pelvico; è la porzione più stretta e meno estensibile della vagina ed è a questo livello che iniziano le lesioni vaginali e perineali intrapartum in caso di sproporzione fra la testa del feto e il diametro massimo vaginale. La porzione intraperineale della vagina è in rapporto in avanti con l’uretra che la separa dalla sinfisi pubica, lateralmente con i rami ischio-pubici con intermezzo dei vasi e nervi pudendi interni, posteriormente con il centro tendineo del perineo.
Arterie vaginali: l’a. vaginale, ramo della dell’a. ipogastrica è la principale arteria della vagina. Altri rami arteriosi sono: l’a. cervicale, rami dell’a. vescicale inferiore, dell’a. rettale media, dell’a. pudenda interna; tutte con numerose anastomosi.
Vene: si raccolgono nel plesso venoso vaginale presenta vasta anastomosi con il plesso uterino ed il plesso vescicale e il plesso rettale.
Linfatici: confluiscono in alto nei linfatici del collo che sono affluenti dei linfonodi iliaci mentre in basso i linfonodi confluiscono nei linfatici vulvari confluiscono nei linfonodi rettali medi e quindi nei linfonodi della mesenterica inferiore e quindi paraortici; i linfonodi più distali confluiscono nei linfonodi rettali inferiori e quindi nei linfonodi pudendi interni e quindi ipogastrici.
VESCICA:
La vescica è un organo endopelvico contenuto in una loggia propria (loggia vescicale) costituita dalle ossa pubiche in avanti, dall’utero posteriormente, lateralmente dai mm. otturatori interni e dai mm. elevatori dell’ano, chiusa in basso dai ligamenti pubo-vescicali, muscoli otturatori interni e i mm. elevatori dell’ano. In alto dal peritoneo pelvico. Solo in alto, nella cavità pelvica la vescica può distendersi quando aumenta di volume raccogliendo l’urina. Gli spazi della loggia vescicale sono riempiti dai vasi e dal tessuto areolare lasso che in corrispondenza degli ili vascolari si addensa formando setti e fasce perivescicali.
Mezzi di fissità della vescica:
a) peritoneo o fascia vescicale: la vescica è fissata nella sua loggia dal peritoneo che ne ricopre la faccia posteriore e parte delle facce laterali e che la unisce all’indietro con l’utero, in avanti alla parete addominale anteriore e sui lati alle pareti laterali pelviche. Assai sottile ed intimamente adesa alla vescica, essa acquista particolare consistenza posteriormente, dove è rinforzata dal setto vescico-vaginale, e anteriormente, dove prende il nome di fascia prevescicale.
b) lamina vescicale anteriore o fascia pre-vescicale o aponeurosi ombelico-vescicale: L’uraco (o lig. vescico-ombelicale medio) medialmente e le due arterie ombelicali obliterate (o ligamenti vescico-ombelicali laterali) poste ai due lati dell’uraco, uniscono la porzione superiore della vescica all’ombelico formando la lamina vescicale anteriore o aponeurosi ombelico-vescicale subito dietro la faccia posteriore del peritoneo parietale anteriore. L’uraco e le aa. ombelicali si dipartono dal margine inferiore della cicatrice ombelicale e si inseriscono: l’uraco sull’apice della vescia, le aa. ombelicali sulle facce laterali della vescica dove si continuano con la porzione pervia delle aa. ombelicali.
Lo spazio pubo-vescicale di Retzius è situato fra la parete posteriore del pube, la parete anteriore vescicale e lateralmente dai mm. otturatori interni E’ occupato da tessuto connettivo lasso e cellule adipose. Si continua in alto verso l’ombelico fra la fascia prevescicale e la fascia trasversalis addominale, restringendosi progressivamente fino al punto periobelicale in cui le fasce prevescicale e trasversale si fondono, mentre acquista il massimo spessore dietro la sinfisi pubica (spazio retropubico). Si estende anche in basso da ciascun lato dello spazio perivescicale fino al muscolo trasverso profondo del perineo dove acquista il nome di trigono uro-genitale.
c) ligamenti pubo-vescicali: I due ligamenti pubo-vescicali, separati da una lamina di 1 cm circa formata da tessuto cellulo-adiposo, si dipartono dal collo vescicale e si fissano sulla faccia posteriore della sinfisi pubica unendo saldamente la porzione inferiore della vescica alle ossa pubiche. Sono formati essenzialmente da fibre muscolari lisce provenienti dalla parete vescicale anteriore e sono riccamente irrorati per cui la loro resezione richiede un’emostasi accurata. I ligamenti pubo-vescicali sono dotati di forte resistenza ed allo stesso tempo di buona elasticità per cui consentono lo spostamento simultaneo del margini del collo vescicale in basso e indietro durante la minzione.
d) ligamenti posteriori vescicali o vescico-genitali o pilastri vescicali: costituiti da due fasci muscolo-connettivali, l’uno inferiore o vescico-vaginale, l’altro superiore o vescico-uterino prevalentemente muscolare con fibre derivate dalla parete vescicale posteriore. Hanno scarsa importanza come organi di sostegno ma, a causa del loro contenuto vascolare, necessitano di accurata emostasi nello scollamento profondo vescico-uterino.
e) meso peritoneale dei vasi vescicali superiori, inferiori e posteriori.
f) iatus uro-genitale del pavimento pelvico: le aderenze che qui contrae la vescica con il diaframma uro-genitale costituiscono il mezzo di fissazione più importante per la vescica.
Rapporti della vescica: la vescica vuota non oltrepassa il margine superiore del pube. La faccia anteriore sulla linea mediana corrisponde alla sinfisi pubica; il collo vescicale è posto dietro l’estremità inferiore della sinfisi pubica. Lateralmente la vescica prende rapporti con il m. elevatore e il m. otturatore interno rivestiti dalle proprie fasce. Posteriormente: la cupola vescicale prende rapporti con il fondo dell’utero tipicamente anteflesso e poggiato sul fondo vescicale; inoltre il fondo vescicale prende rapporti con le anse del tenue e con il colon sigmoideo. Scendendo in basso, la parete posteriore della vescica è in rapporto con il corpo dell’utero e quindi con il collo dell’utero.
Arterie della vescica: le aa. vescicali superiori provengono dalla porzione terminale delle aa. ombelicali rimaste pervie. Le aa. vescicali inferiori derivano direttamente dall’a. ipogastrica. Le aa. vescicali posteriori sono diramazioni delle aa. rettali medie. Le aa. vescicali anteriori sono rami dell’a. pudenda interna. Tutte queste arterie si anastomizzano largamente sulla parete vescicale anteriore formando la rete arteriosa pre-vescicale. Tutte penetrano le pareti vescicali e terminano con arteriole che formano un ricco plesso sottomucoso.
Le vene vescicali originano dalla tonaca mucosa e dalla tonaca muscolare e vanno a formare una rete venosa peri-vescicale superficiale e quindi si gettano nel plesso venoso pelvi-vescicale che circonda la base della vescica.
I linfatici vescicali provengono dalla tonaca mucosa e muscolare e si riuniscono sulla faccia anteriore per confluire poi nei linfonodi iliaci esterni e sulla faccia posteriore della vescica per poi confluire nei linfonodi iliaci esterni, interni e della biforcazione aortica.
Nervi vescicali: la vescica è innervata dal simpatico toraco-addominale e dal parasimpatico sacrale (S2-S4). Dal simpatico toraco-addominale riceve i rami provenienti da L1-L2 che, scendendo in basso, penetrano in successione nel plesso mesenterico inferiore, plesso pelvico, plessi ipogastrici ed infine formano i plessi vescicali posti alla base della vescica. Contengono fibre costrittrici per il detrusore vescicale e fibre inibitrici per lo sfintere vescica. Il parasimpatico fornisce la vescica di fibre efferenti per mezzo dei rami sacrali S2-S4 che entrano nella costituzione del plesso pudendo e ne emergono formando i nervi vescicali inferiori che contengono soprattutto le fibre afferenti dalla vescica.
URETRA:
è un piccolo condotto cilindrico lungo 3-4 cm che si estende verticalmente dal collo della vescica alla vulva dietro al pube e davanti alla vagina e circondata ai due lati dai muscoli elevatori dell’ano. Il diametro è di 7-8 mm ma l’uretra femminile è molto elastica e può essere facilmente dilatabile raggiungendo un diametro di 2-2.5 cm.
Nel suo decorso, l’uretra attraversa prima la cavità pelvica e poi il perineo. Quindi presenta due segmenti: uno pelvico superiore ed uno perineale in basso.
a) segmento pelvico: inizia dal collo vescicale all’altezza del terzo medio della sinfisi pubica dalla quale è separata dal plesso venoso pre-vescicale del Santorini. Termina alla fascia perineale media. Il segmento pelvico è ricoperto per tutta la sua lunghezza dallo sfintere striato dell’uretra il quale si continua con il m. trasverso profondo del perineo.
b) segmento uretrale perineale: è lungo solo 1 cm. Inizia dalla fascia perineale media, attraversa il diaframma uro-genitale, avendo ai lati il m. trasverso profondo del perineo, in avanti il lig. trasverso che lo separa dalla vena dorsale profonda del clitoride e posteriormente è strettamente fissata alla parete anteriore della vagina. Dopo aver attraversato il diaframma uro-genitale, attraversa il m. bulbo-cavernoso e quindi termina con il suo orificio esterno che è una fessura verticale, situata in posizione immediatamente anteriore rispetto all’apertura della vagina e circa, 2,5 cm inferiormente al glande del clitoride. Ha una robusta parete muscolare composta da 2 strati: uno interno, in continuità con la muscolatura del detrusore, ed uno semicircolare esterno, in continuità con lo strato esterno del detrusore vescicale.
Irrorazione uretrale: dai vasi vaginali nella porzione pelvica e dai vasi pudendi interni per la porzione perineale.
Linfonodi:I linfatici del segmento pelvico confluiscono nei linfonodi ipogastrici mentre i linfatici del segmento perineale sono tributari dei linfonodi inguinali superficiali.
Innervazione: dal plesso ipogastrico e dal n. pudendo interno.
References:
- Anastasi et al., Trattato di Anatomia Umana, volume I, Milano, Edi.Ermes, 2012
- Abrams P, Cardozo L et al. The standardisation of terminology of lower urinary tract function: report from the Standardisation Sub-committee of the International Continence Society. Neurourol Urodyn. 2002;21(2):167-78
- Balmforth JR, Mantle J, Bidmead J, Cardozo L. A prospective observational trial of pelvic floor muscle training for female stress urinary incontinence. BJU Int. 2006 Oct;98(4):811-7.
- Frank H. Netter, Atlante di anatomia umana, terza edizione, Elsevier Masson, 2007. ISBN 978-88-214-2976-7
- Anastasi G. e altri, “Trattato di anatomia umana” Edi Ermes 2006
- Testut L. et Latarjet A.: “Traitè d’anatomie humaine”. G. Doin & CIE Editeurs;1949.
- Testut L. et Jacob O.: “Trattato di anatomia topografica”. UTET Ed. Torino; 1967.
- Kamina P: “Anatomie Gynecologique et Obstetricale”. Maloine S.A. Editeur – Paris. 1975
- Susan Standring, Anatomia del Gray. Le basi anatomiche per la pratica clinica, Elsevier, 2009, p. 239.
Queste pagine fanno parte del sito fertilitycenter.it in internet da marzo 2011. I testi, le tabelle, i disegni e le immagini pubblicati in queste pagine sono coperte da copyright ma a disposizione di tutti per copia e riproduzione purchè venga citata la fonte con link al sito www.fertilitycenter.it.
Ringrazio i lettori per la loro cortese attenzione e li prego di voler comunicare le loro osservazioni e consigli su eventuali errori o esposizioni incomplete.
Enzo Volpicelli







1 commento
I simply couldn’t leave your web site before suggesting that I actually
loved the usual info an individual provide for your visitors?
Is going to be back steadily in order to check up on new posts