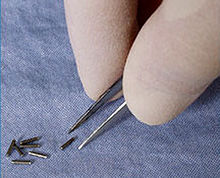
brachiterapia: “semi” radioattivi
La brachiterapia (dal greco βραχυσ = corto), conosciuta anche come radioterapia interna o curieterapia, è una forma di radioterapia in cui una sorgente di radiazioni è collocata all’interno o vicino alla zona da trattare. La brachiterapia è comunemente usata come trattamento efficace per il cancro della cervice uterina (1), della prostata (2), della mammella (3), le neoplasie cutanee (4) e può anche essere usata per trattare i tumori in molte altre regioni anatomiche (5). La brachiterapia può essere utilizzata da sola o in combinazione con altre terapie, come la chirurgia, la radioterapia esterna e la chemioterapia.
Al contrario della radioterapia esterna, in cui raggi X ad alta energia sono diretti dall’esterno al tumore, la brachiterapia consiste nel preciso posizionamento di sorgenti radioattive direttamente sulla zona interessata. (5,6). Una caratteristica fondamentale della brachiterapia è che l’irradiazione colpisce solettivamente la zona neoplastica mentre l’esposizione dei tessuti sani, posti più lontano, è minore. Inoltre, se il paziente si muove o se vi è un movimento del tumore all’interno del corpo durante il periodo di trattamento, le fonti di radiazioni conservano la loro corretta posizione.
Il trattamento brachiterapico può essere completato in meno tempo rispetto alla radioterapia esterna. Questo può comportare la riduzione della probabilità di sopravvivenza delle cellule cancerose che si dividono e crescono negli intervalli tra ogni seduta (6). I pazienti devono, inoltre, recarsi meno frequentemente in ospedale e il trattamento è spesso eseguito su base ambulatoriale. Ciò rende la terapia più accessibile e conveniente (7,8). Queste caratteristiche fanno sì che molti pazienti risultino in grado di tollerare molto bene questa cura. La brachiterapia rappresenta un’opzione di trattamento efficace per molti tipi di cancro. I risultati hanno dimostrato che i tassi di guarigione sono paragonabili a un intervento chirurgico e alla radioterapia esterna o sono migliorati quando usati in combinazione con queste tecniche (9-16). Inoltre, la brachiterapia è associata a un basso rischio di gravi effetti collaterali, come ad esempio il sarcoma radio-indotto (RIS) (17,18).
Indice
- 1 Note introduttive
- 2 Tipologie
- 2.1 Posizionamento delle sorgenti
- 2.2 Dosaggio
- 2.3 Durata dell’emissione della dose
- 3 Applicazioni cliniche
- 3.1 Carcinoma della cervice
- 3.2 Cancro della mammella
- 3.3 Altre applicazioni
- 4 Effetti collaterali
- 4.1 Acuti
- 4.2 A lungo termine
- 5 Sicurezza di terze persone
- 6 Procedura
- 6.1 Pianificazione iniziale
- 6.2 Inserimento e visualizzazione dell’/degli applicatore(i)
- 6.3 Creazione di un paziente virtuale
- 6.4 Ottimizzazione del piano di irradiazione
- 6.5 Emissione del trattamento
- 7 Sorgenti radioattive
- 8 Brachiterapia elettronica
- 9 Note
- 10 Bibliografia
Note introduttive: La brachiterapia risale al 1901 (poco dopo la scoperta della radioattività da parte di Antoine Henri Becquerel, avvenuta nel 1896), quando Pierre Curie suggerì a Henri-Alexandre Danlos che una sorgente radioattiva poteva essere inserita in un tumore (19,20), allo scopo di ottenere una riduzione della sua massa.[20] In un altro contesto, anche Alexander Graham Bell suggerì l’uso di sorgenti di radiazioni ionizzanti per questo fine (20). Nel ventesimo secolo, le tecniche brachiterapiche sono state sviluppate presso l’Istituto Curie di Parigi, grazie a Danlos e al St Luke’s e Memorial Hospital di New York sotto la direzione di Robert Abbe (5,20).
Dopo l’interesse iniziale per la brachiterapia in Europa e negli Stati Uniti d’America, il suo uso è diminuito a metà del ventesimo secolo a causa del problema della esposizione alle radiazioni da parte degli operatori per via dell’applicazione manuale obbligata delle fonti radioattive (20,21).
Tuttavia, lo sviluppo di sistemi “afterloading” remoti e l’uso di nuove sorgenti negli anni 1950 e 1960 hanno ridotto il rischio di esposizione per gli operatori e pazienti (19). Questo, unitamente ai progressi più recenti nel campo dell’imaging tridimensionale, nello sviluppo di sistemi di pianificazione computerizzata del trattamento e nell’introduzione di nuove modalità di rilascio della sorgente hanno reso la brachiterapia un trattamento sicuro ed efficace per molti tipi di cancro (5).
Tipologie
Le varie tipologie di brachiterapia possano essere definite in base a:
- collocazione delle sorgenti di radiazioni nell’area di destinazione del trattamento
- tasso o “intensità” della dose di irradiazione diretta al tumore
- durata di tale trattamento.
Posizionamento delle sorgenti
I due tipi principali di trattamento brachiterapico, in termini di posizionamento della sorgente radioattiva, sono quello “interstiziale” e quello a “contatto” (5).
Nel caso della brachiterapia interstiziale, le sorgenti sono poste direttamente nel sito interessato, come la prostata e la mammella. Nella brachiterapia a contatto il posizionamento della sorgente di radiazione avviene in uno spazio adiacente al tessuto obbiettivo. Questo spazio può essere una cavità del corpo (brachiterapia endocavitaria) come la cervice, l’utero o la vagina; il lume di un organo cavo (brachiterapia endoluminale), come ad esempio la trachea o l’esofago; o esternamente (brachiterapia di superficie), come sulla cute (5).
Una fonte di radiazioni può anche essere immessa nei vasi sanguigni (brachiterapia endovascolare o sistemica) per il trattamento della restenosi coronarica in-stent o lo iodio radioattivo per il trattamento del ca. tiroideo (22). Il liquido radioattivo può essere somministrato al paziente mediante una bevanda oppure iniettato all’interno delle vene tramite una puntura endovenosa.
La componente radioattiva del liquido si chiama isotopo: esso in genere è legato a un’altra sostanza che “riconosce” in modo specifico le cellule tumorali, in modo da poter colpire selettivamente solo la malattia e non gli altri tessuti sani.
Dosaggio
Il dosaggio della brachiterapia si riferisce alla dose di radiazione assorbita dal tessuto circostante ed è espressa in gray/ora (Gy/h).
- La brachiterapia a basso dosaggio (LDR: low dose rate) comporta l’impianto di sorgenti che emettono radiazioni a una velocità fino a 2 Gy·h−1 (23). La brachiterapia LDR è comunemente usata per i tumori della cavità orale (24), dell’orofaringe (24), sarcomi (25) e il cancro alla prostata (26).
- La brachiterapia a medio dosaggio (MDR: medium dose rate) è caratterizzata da un tasso medio di emissione della dose, compreso tra i 2 Gy·h−1 e i 12 Gy·h−1 (26).
- La brachiterapia ad alto dosaggio (HDR: high density rate) è quando il tasso di emissione della dose supera i 12 Gy·h−1 (23) Le applicazioni più comuni della brachiterapia HDR sono nelle neoplasie della cervice uterina (1) nel tumore dell’esofago (27), polmoni (28), mammella (3) e della prostata (2). La maggior parte dei trattamenti HDR vengono eseguiti a livello ambulatoriale, ma ciò dipende dal sito di trattamento (29).
- La brachiterapia a dosaggio di pulsazioni (PDR: pulsed-dose rate) comporta brevi impulsi di radiazione, solitamente uno ogni ora, per simulare il tasso globale e l’efficacia del trattamento LDR. Siti tumorali tipici trattati con la brachiterapia PDR sono quelli ginecologici (1) e i tumori del capo e collo (24).
Durata dell’emissione della dose
- La brachiterapia temporanea comporta il posizionamento di sorgenti di radiazioni per una durata fissa (solitamente per alcuni minuti o ore) prima che le sorgenti siano estratte (5). La durata del trattamento specifico dipenderà da molti fattori diversi, tra cui il tasso di emissione della dose voluto e il tipo, le dimensioni e la localizzazione del tumore. Nella brachiterapia LDR e PDR, la sorgente generalmente rimane attiva fino a 24 ore, prima di essere ritirata, mentre nella brachiterapia HDR questo tempo ammonta in genere a pochi minuti (30).
- La brachiterapia permanente, nota anche come “impianto di semi”, prevede il posizionamento di piccoli semi LDR radioattivi (delle dimensioni di circa un chicco di riso) nel tumore o nel sito di trattamento e lasciandoli in loco permanentemente fino al loro graduale decadimento. Trascorso un periodo di alcune settimane o mesi, il livello delle radiazioni emesse dalle fonti si ridurrà quasi a zero. I semi inattivi rimarranno quindi nel sito senza alcun effetto ulteriore (31). La brachiterapia permanente è più comunemente usata per il trattamento del cancro della prostata (26).
Applicazioni cliniche
Dato che le fonti di radiazioni possono essere posizionate proprio sul punto di trattamento, la brachiterapia consente che una dose elevata di radiazioni sia applicata su di una piccola area. Inoltre, il posizionamento di tali fonti è insensibile ai movimenti del paziente o degli organi interni, pertanto l’erogazione rimane sempre accuratamente mirata. Ciò consente di raggiungere un livello elevato di conformità della dose garantendo che la totalità della massa tumorale riceva un livello ottimale di radiazioni. Si riduce anche il rischio di danni ai tessuti, agli organi o alle strutture sane circostanti al tumore, aumentando così le possibilità di guarigione e mantenendo le funzionalità d’organo (29).
L’uso di brachiterapia HDR, inoltre, riduce i tempi di trattamento rispetto a quelli della radioterapia esterna. I pazienti trattati con la brachiterapia devono generalmente effettuare meno visite rispetto alla radioterapia esterna, e in generale i piani di trattamento possono essere completati in meno tempo. Molte procedure di brachiterapia vengono eseguite su base ambulatoriale. Questa comodità può essere particolarmente rilevante per i pazienti lavoratori, per i pazienti più anziani o per chi vive lontano dai centri di trattamento. Ciò si traduce in una maggior adesione ai piani di trattamento (44-46).
La brachiterapia può essere utilizzata allo scopo di curare il cancro nel caso di piccoli tumori o quando sono confinati localmente, a condizione che non si siano sviluppate metastasi. In casi opportunamente selezionati, la brachiterapia per tumori primari rappresenta spesso un approccio analogo alla chirurgia, ottenendo la stessa probabilità di guarigione e con effetti collaterali simili o talvolta minori. Nei tumori localmente avanzati, la chirurgia non può sistematicamente fornire la migliore opportunità di cura e spesso non è tecnicamente possibile eseguirla. In questi casi la radioterapia, compresa la brachiterapia, offre l’unica possibilità di guarigione.[49][50] Nelle fasi più avanzate della malattia, la brachiterapia può essere utilizzata come trattamento palliativo per alleviare sintomi di dolore e sanguinamenti (47,48).
Nei casi in cui il tumore non sia facilmente raggiungibile o sia troppo grande per garantire una distribuzione ottimale dell’irradiazione, la brachiterapia può essere combinata con altri trattamenti, come ad esempio la radioterapia a fasci esterni e/o l’intervento chirurgico. La combinazione della brachiterapia esclusivamente con la chemioterapia avviene assai di rado.
Carcinoma della cervice
La brachiterapia è comunemente usata per il trattamento del carcinoma della cervice a uno stadio iniziale o confinato localmente ed è uno standard di cura in molti paesi.[1][51][52][53][54] Il cancro della cervice può essere trattato con la brachiterapia LDR, PDR o HDR con risultati simili. [11][53][55] Usata in combinazione con la radioterapia esterna, la brachiterapia può fornire risultati migliori rispetto alla sola radioterapia esterna.[9] La precisione della brachiterapia consente una dose elevata di radiazioni mirate sulla cervice, riducendo al minimo l’esposizione di organi e tessuti adiacenti.[52][53][56][57] Nei casi in cui il tumore è avanzato, la brachiterapia può essere utilizzato per fornire una dose elevata di radiazioni al tumore per fermare l’emorragia.
Le possibilità di restare indenni dalla malattia (sopravvivenza priva di malattia) e di rimanere in vita (sopravvivenza globale) sono simili per trattamenti LDR, PDR e HDR. Tuttavia, un vantaggio fondamentale del trattamento HDR è che ogni dose può essere emessa su base ambulatoriale, con un breve periodo di trattamento, il che rappresenta una maggiore convenienza per molte pazienti.
Una dieta povera di scorie è raccomandata nei giorni precedenti la terapia. Poiché la procedura di solito è fatto sotto anestesia generale, La paziente deve essere a digiuno da almeno 6 ore prima della procedura. Il catetere urinario sarà rimosso fino a quando anche gli applicatori vengono rimossi. Calze speciali possono essere collocati su entrambe le gambe, per prevenire la trombosi e favorire la circolazione sanguigna. Analgesici sono dati per via orale per iniezione. A volte, il paziente è in grado di controllare la quantità di analgesico se questo è fornito per via endovenosa tramite una pompa di infusione (PCA).
Cancro della mammella
La radioterapia è lo standard di cura per le donne che hanno subito interventi di quadrantectomia o mastectomia, ed è una componente integrante della terapia di conservazione della mammella (3). La brachiterapia può essere utilizzata dopo l’intervento chirurgico, prima della chemioterapia o come palliativo in caso di malattia avanzata (67). La brachiterapia per il trattamento del cancro della mammella è di solito eseguita con la brachiterapia temporanea HDR. Dopo l’intervento, la brachiterapia al seno può essere utilizzata come ‘boost’ a seguito dell’irradiazione dell’intera mammella utilizzando la radioterapia esterna (6-66). Più recentemente, la brachiterapia da sola viene applicata in una tecnica chiamata irradiazione accelerata della mammella parziale (APBI: accelerated partial breast irradiation), che comporta l’emissione di radiazioni solo nelle immediate vicinanze del tumore originale.
Il principale vantaggio della brachiterapia della mammella rispetto alla radioterapia esterna è che una dose elevata di radiazioni può essere applicata con precisione al tumore risparmiando le radiazioni ai tessuti sani del seno e alle strutture sottostanti come costole e polmoni. L’APBI può in genere essere completata nel corso di una settimana. La possibilità di brachiterapia può essere particolarmente importante per assicurare che le donne che lavorano, gli anziani o le donne prive di facile accesso a un centro di trattamento, siano in grado di beneficiare della terapia di conservazione della mammella a causa del breve corso del trattamento rispetto con radioterapia esterna (che spesso richiede più visite nel corso di 1-2 mesi). La brachiterapia ha dimostrato un eccellente controllo locale del tumore al seno al momento del follow-up fino a 6 anni dopo il trattamento. (69,70).
Con la brachiterapia mammaria, i radioterapisti mettono dei tubi di plastica flessibili chiamati cateteri o un palloncino nel petto. Due volte al giorno per un numero di giorni determinato, i cateteri o il palloncino saranno collegati a una macchina per la brachiterapia, chiamata anche ‘afterloader’ ad alto tasso di dose per fornire la radiazione in modo sicuro ed efficace al sito della nodulectomia mammaria sotto la guida del computer. La radiazione è emessa in sede solo per alcuni minuti alla volta. Alla fine di tutto il trattamento, il catetere o il palloncino viene rimosso (71). Questo trattamento è ancora in fase di studio per vedere se è altrettanto efficace come da tre a otto settimane di radioterapia esterna.
Effetti collaterali
La probabilità e la natura dei potenziali effetti collaterali sub acuti, acuti o a lungo termine associati alla brachiterapia dipendono dalla posizione del tumore trattato e dal tipo di brachiterapia in uso.
A breve termine
Effetti collaterali acuti associati alla brachiterapia includono ecchimosi localizzate, gonfiore, sanguinamento e disagio nella zona trattata. Questi sintomi di solito si risolvono entro pochi giorni in seguito al completamento del trattamento. I pazienti possono anche sentirsi affaticati per un periodo breve (79,80).
La brachiterapia per il trattamento del cancro del collo dell’utero o della prostata può provocare acuti e transitori sintomi urinari come la ritenzione urinaria, l’incontinenza urinaria o minzione dolorosa (disuria) (81,82). Si può anche verificare un aumento transitorio della frequenza intestinale, diarrea, stitichezza o sanguinamento rettale. Gli effetti collaterali acuti e subacuti di solito si risolvono nel giro di pochi giorni o poche settimane. Nel caso di brachiterapia permanente (con l’utilizzo di semi) c’è una piccola probabilità che alcuni semi possano migrare fuori della regione di trattamento nella vescica o dell’uretra e poi passare nelle urine.
La maggior parte degli effetti acuti indesiderati possono essere trattati con farmaci o attraverso cambiamenti nella dieta, e di solito scompaiono nel corso del tempo (in genere una questione di settimane), una volta completato il trattamento. Gli effetti collaterali acuti della brachiterapia HDR sono sostanzialmente simili a quelli della radioterapia a fasci eterni (80).
Effetti collaterali a lungo termine
In un ridotto numero di persone, la brachiterapia può provocare effetti collaterali a lungo termine a causa di danni o alterazioni di tessuti o di organi adiacenti. Effetti indesiderati a lungo termine sono generalmente di intensità lieve o moderata. Per esempio, problemi urinari e digestivi possono persistere a seguito della brachiterapia per il cancro del collo dell’utero o della prostata (81,82).
La brachiterapia per il tumore della mammella può provocare la formazione di tessuto cicatriziale intorno alla zona del trattamento. Nel caso della brachiterapia per il trattamento del tumore della mammella, una necrosi grassa può verificarsi come conseguenza della liberazione di acidi grassi che penetrano nei tessuti del seno; ciò può causare edema diffuso alla mammella. La necrosi grassa è una condizione benigna e si verifica in genere 4-12 mesi dopo il trattamento e si presenta in circa il 2% delle pazienti (84,85).
Sicurezza di terze persone
Se è utilizzata la brachiterapia temporanea, le sorgenti radioattive non restano nel corpo dopo il trattamento, pertanto non esiste questo rischio (86).
Se è utilizzata la brachiterapia permanente, le fonti di basse dosi radioattive (semi) rimangono nel corpo dopo il trattamento; tuttavia i livelli di radiazione sono molto bassi e diminuiscono nel tempo. Inoltre, l’irradiazione interessa solo i tessuti all’interno di pochi millimetri di sorgenti radioattive (cioè il tumore in trattamento). Come precauzione, alle persone sottoposte alla brachiterapia permanente può essere consigliato di non tenere in braccio i bambini piccoli o di stare troppo vicino alle donne in gravidanza, questo per un breve periodo dopo l’operazione. Oncologi radiologi o infermieri sono in grado di fornire istruzioni specifiche ai pazienti su tutti gli aspetti legati alla sicurezza.
Procedura
Le fasi tipiche di una procedura di brachiterapia
Pianificazione iniziale
Per pianificare con precisione la procedura di brachiterapia, viene inizialmente eseguito un esame clinico approfondito per comprendere le caratteristiche del tumore. Inoltre, una vasta scelta di tecniche di imaging biomedico possono essere utilizzate per visualizzare la forma e le dimensioni del tumore e la sua relazione ai tessuti e agli organi circostanti. Queste tecniche includono la radiografia a raggi X, l’ecografia, la tomografia assiale computerizzata (TAC), la risonanza magnetica (MRI) e la tomografia a emissione di positroni (PET). I dati ottenuti possono essere utilizzati per creare una visualizzazione 3D del tumore e dei tessuti adiacenti (87).
Grazie a queste informazioni, si può sviluppare un piano ottimale della distribuzione delle sorgenti di radiazione. Tale piano fornisce la corretta collocazione degli applicatori che verranno utilizzati per portare le sorgenti al sito di trattamento. Gli applicatori non sono radioattivi e sono in genere aghi o cateteri di plastica. Il tipo specifico di applicatore usato dipende dal tipo di tumore da trattare (87).
Questa pianificazione iniziale, contribuisce a garantire che i ‘punti freddi’ (troppo poca irradiazione) e i ‘punti caldi’ (troppa irradiazione) vengano evitati durante il trattamento, in quanto questi possono provocare, rispettivamente, il fallimento del trattamento ed effetti collaterali (56).
Inserimento e visualizzazione dell’/degli applicatore(i)
Prima che le sorgenti radioattive possono essere immesse nella sede del tumore, gli applicatori vanno inseriti e correttamente posizionati secondo la pianificazione iniziale. Tecniche di imaging, come i raggi X, gli ultrasuoni e la fluoroscopia sono tipicamente utilizzate per aiutare il posizionamento corretto degli applicatori e perfezionare il piano di trattamento. Si possono anche utilizzare immagini ottenute tramite TAC e risonanza magnetica (87).
Una volta inseriti gli applicatori, sono mantenuti in loco tramite suture o zaffo vaginale per impedirne il movimento. Quando gli applicatori hanno raggiunto la posizione corretta, si possono eseguire ulteriori controlli per poi procedere alla pianificazione del trattamento (87).
Creazione di una paziente virtuale
Creazione di un ‘paziente virtuale’ per pianificare l’emissione del trattamento.
Le immagini del paziente con gli applicatori sono importate in un software di pianificazione del trattamento e il malato viene portato in una stanza schermata e dedicata al trattamento. Il software permette alle immagini multiple in 2D del sito di trattamento di essere trasformate in un ‘paziente virtuale’ in 3D, all’interno del quale la posizione degli applicatori può essere definita. Le relazioni spaziali tra gli applicatori, il sito di trattamento e i tessuti sani circostanti all’interno di questo ‘paziente virtuale’ sono una copia delle relazioni nel paziente vero (87).
Ottimizzazione del piano di irradiazione
Perfezionamento del piano di trattamento durante la procedura di brachiterapia.
Per identificare l’ottimale distribuzione spaziale e temporale delle sorgenti di radiazioni negli 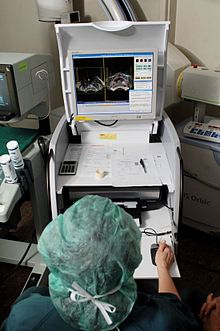 applicatori dei tessuti o delle cavità, il software di pianificazione permette di inserire sorgenti di radiazioni virtuali nel paziente virtuale. Il software mostra così una rappresentazione grafica della distribuzione della radiazione. Ciò serve come guida al team di brachiterapia per rifinire la distribuzione delle sorgenti e fornire un piano di trattamento perfettamente modellato con l’anatomia del paziente; tutto ciò prima che cominci l’emissione effettiva della irradiazione (88).
applicatori dei tessuti o delle cavità, il software di pianificazione permette di inserire sorgenti di radiazioni virtuali nel paziente virtuale. Il software mostra così una rappresentazione grafica della distribuzione della radiazione. Ciò serve come guida al team di brachiterapia per rifinire la distribuzione delle sorgenti e fornire un piano di trattamento perfettamente modellato con l’anatomia del paziente; tutto ciò prima che cominci l’emissione effettiva della irradiazione (88).
Emissione del trattamento
Le fonti di radiazioni utilizzate per la brachiterapia sono sempre racchiuse all’interno di una capsula non-radioattiva. Le fonti possono essere inserite manualmente, ma più comunemente tramite una tecnica chiamata afterloading. L’inserimento manuale è limitato a poche applicazioni LDR, a causa del rischio di esposizione alle radiazioni per il personale sanitario (30).
Al contrario, l’afterloading prevede il posizionamento preciso di applicatori non-radioattivi nel sito di trattamento, che sono poi caricati con le sorgenti di radiazioni. Nell’afterloading manuale, la fonte è emessa nell’applicatore da parte dell’operatore.
Sistemi di afterloading a distanza consentono una protezione dalle radiazioni per gli operatori sanitari, tenendo in sicurezza la sorgente di radiazione in una cassetta schermata. Una volta che gli applicatori sono posizionati correttamente nel paziente, essi sono collegati a una ‘macchina afterloader’ (contenente le sorgenti radioattive) attraverso una serie di tubi guida di collegamento. Il piano di trattamento è inviato all’afterloader, che poi controlla l’emissione delle sorgenti, lungo i tubi verso le posizioni pre-impostate. Questo processo comincia quando il personale lascia la camera di trattamento. Le sorgenti restano attive un periodo di tempo pre-determinato, sempre secondo il piano di trattamento, Periodo dopo il quale esse sono ritirate attraverso i tubi verso l’afterloader.
Al termine dell’emissione delle sorgenti radioattive, gli applicatori sono accuratamente rimossi dal corpo. I pazienti in genere recuperano rapidamente dalla procedura, così che la terapia può essere spesso eseguita su base ambulatoriale (29).
Sorgenti radioattive:
Le sostanze che possono essere utilizzate per la radioterapia interna sono rappresentate, per lo più da: cobalto, iodio, iridio, cesio e palladio in forma di metalli (“seeds”) o liquidi radioattivi.
Sorgenti di radiazioni comunemente utilizzate (radionuclidi) per la brachiterapia
| Radionuclidi | Tipo | Tempo di dimezzamento |
Energie |
|---|---|---|---|
| Cesio-137 (137Cs) | raggi-γ | 30,17 anni | 0,662 MeV |
| Cobalto-60 (60Co) | raggi-γ | 5,26 anni | 1,17 e 1,33 MeV[tab. 1] |
| Iridio-192 (192Ir) | raggi-γ | 74,0 giorni | 0,38 MeV (media) |
| Iodio-125 (125I) | raggi-γ | 59,6 giorni | 27,0 35,5 e 31,0 keV[tab. 2] |
| Palladio-103 (103Pd) | raggi-γ | 17,0 giorni | 21 keV (media) |
| Rutenio-106 (106Ru) | particelle-β | 1,02 anni | 3,54 MeV |
|
|||
Brachiterapia elettronica
La brachiterapia elettronica comporta il posizionamento delle fonti di tubi di raggi x in miniatura a bassa energia in un applicatore pre-posizionato all’interno del corpo/cavità del tumore al fine di emettere velocemente dosi elevate ai tessuti obbiettivo, mantenendo al contempo dosi basse ai tessuti distanti non-obbiettivo (89).
References:
- Gerbaulet A et al., Cervix carcinoma (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- ^ a b c d e f g Ash D et al., Prostate cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Van Limbergen E et al., Breast cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Van Limbergen E et al., Skin cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Gerbaulet A et al., General aspects (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Stewart AJ et al., Radiobiological concepts for brachytherapy, in Devlin P (a cura di), Brachytherapy. Applications and Techniques, Philadelphia, LWW, 2007.
- BMJ Group, Prostate cancer: internal radiotherapy (brachytherapy), Guardian.co.uk, giugno 2009. URL consultato il 25th September, 2009.
- Kelley JR et al., Breast brachytherapy, in Devlin P (a cura di), Brachytherapy. Applications and Techniques, Philadelphia, LWW, 2007.
- Viswanathan AN et al., Gynecologic brachytherapy, in Devlin P (a cura di), Brachytherapy. Applications and Techniques, Philadelphia, LWW, 2007.
- Pickles T et al., Brachytherapy or Conformal External Radiotherapy for Prostate Cancer: A Single-Institution Matched-Pair Analysis, in International Journal of Radiation OncologyBiologyPhysics, 2009,
- Haie-Meder C et al., DVH parameters and outcome for patients with early-stage cervical cancer treated with preoperative MRI-based low dose rate brachytherapy followed by surgery, in Radiotherapy and Oncology, vol. 93, nº 2, 2009, p. 316,
- ^ a b c Battermann J et al., Results of permanent prostate brachytherapy, 13 years of experience at a single institution, in Radiotherapy and Oncology, vol. 71, nº 1, 2004, pp. 23-28,
- Galalae R et al., Long-term outcome by risk factors using conformal high-dose-rate brachytherapy (HDR-BT) boost with or without neoadjuvant androgen suppression for localized prostate cancer, in International Journal of Radiation Oncology, vol. 58, 2004, pp. 1048–1055
- Hoskin PJ et al., High dose rate brachytherapy in combination with external beam radiotherapy in the radical treatment of prostate cancer: initial results of a randomised phase three trial, in Radiotherapy and Oncology, vol. 84, nº 2, 2007, pp. 114–120,
- Pieters BR et al., Comparison of three radiotherapy modalities on biochemical control and overall survival for the treatment of prostate cancer: A systematic review, in Radiotherapy and Oncology, vol. 93, nº 2, 2009, p. 168,
- Nelson JC et al., Four-year clinical update from the American Society of Breast Surgeons MammoSite brachytherapy trial, in The American Journal of Surgery, vol. 198, 2009, pp. 83–91
- Ferrer M et al., Health-Related Quality of Life 2 Years After Treatment with Radical Prostatectomy, Prostate Brachytherapy, or External Beam Radiotherapy in Patients with Clinically Localized Prostate Cancer, in International Journal of Radiation OncologyBiologyPhysics, vol. 72, 2007, p. 421
- Frank S et al., An Assessment of Quality of Life Following Radical Prostatectomy, High Dose External Beam Radiation Therapy and Brachytherapy Iodine Implantation as Monotherapies for Localized Prostate Cancer, in The Journal of Urology, vol. 177, nº 6, 2007, pp. 2151–2156
- ^ a b Gupta VK., Brachytherapy – past, present and future, in Journal of Medical Physics, vol. 20, 1995, pp. 31-38.
- Nag S, A brief history of brachytherapy, americanbrachytherapy.org. URL consultato il 25 settembre 2009.
- Aronowitz J., The “Golden Age” of prostate brachytherapy: A cautionary tale, in Brachytherapy, vol. 7, nº 1, 2008, pp. 55-59,
- Giap H and Tripuraneni P., Vascular brachytherapy, in Devlin P (a cura di), Brachytherapy. Applications and Techniques, Philadelphia, LWW, 2007.
- Thomadsen BR et al., Brachytherapy Physics, Medical Physics Publishing, 2005.
- Mazaron JJ et al., GEC-ESTRO recommendations for brachytherapy for head and neck squamous cell carcinomas, in Radiotherapy and Oncology, vol. 91, nº 2, 2009, pp. 150-156
- Lartigau E et al., Soft tissue sarcomas of the extremities in adults (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Koukourakis G et al., Brachytherapy for prostate cancer: A systematic review, in Adv Urol, 2009
- Pötter R et al., Oesophageal cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Van Limbergen E et al., Bronchus cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Nag S., High dose rate brachytherapy: its clinical applications and treatment guidelines, in Technology in Cancer Research and Treatment, vol. 3, 2004, pp. 269-87
- ^ a b Flynn A et al., Isotopes and delivery systems for brachytherapy, in Hoskin P, Coyle C (a cura di), Radiotherapy in practice: brachytherapy, New York, Oxford University Press, 2005.
- ^ a b Moule RN et al., Non-surgical treatment of localised prostate cancer, in Surgical Oncology, vol. 18, nº 3, 2009, pp. 255-267
- ^ Mazeron JJ et al., Brain cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- ^ Pötter R et al., Uveal melanoma (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- ^ Dvorák et al., Intraluminal high dose rate brachytherapy in the treatment of bile duct and gallbladder carcinomas, in Hepato-gastroenterology, vol. 49, nº 46, 2002, pp. 916–7, PMID 12143240.
- ^ Ash D et al., Bile duct cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Mazeron JJ et al., Anorectal cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Van Limbergen E et al., Urinary bladder cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- ^ Gerbaulet A et al., Urethral cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- ^ Gerbaulet A et al., Penis cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Pötter R et al., Endometrial cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- Gerbaulet A et al., Primary vaginal cancer (PDF), in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgio, ACCO, 2005.
- ^ Joseph KJ et al., Analysis of health related quality of life (HRQoL) of patients with clinically localized prostate cancer, one year after treatment with external beam radiotherapy (EBRT) alone versus EBRT and high dose rate brachytherapy (HDRBT), in Radiation Oncology, vol. 3, nº 20, 2008, PMID 18627617.
- ^ Holmboe P et al., Treatment decisions for localized prostate cancer: asking men what’s important, in Journal of general internal medicine, vol. 15, nº 10, 2000, pp. 694–701, PMID 11089712.
- ^ Hoskin P, Coyle C (a cura di), Radiotherapy in practice: brachytherapy, New York, Oxford University Press, 2005.
- ^ Guedea F et al., Patterns of Care for Brachytherapy in Europe: Facilities and resources in brachytherapy in the European area, in Brachytherapy, vol. 7, nº 3, 2000, pp. 223–230, PMID 18579448.
- ^ Quang TS et al., Technological evolution in the treatment of prostate cancer, in Oncology, vol. 21, 2007.
- ^ a b Guedea F et al., Quality of life two years after radical prostatectomy, prostate brachytherapy or external beam radiotherapy for clinically localised prostate cancer: the Catalan Institute of Oncology/Bellvitge Hospital experience, in Clinical & translational oncology: official publication of the Federation of Spanish Oncology Societies and of the National Cancer Institute of Mexico, vol. 11, nº 7, 2007, pp. 470–8, PMID 19574206.
- ^ Litwin et al., Quality of life after surgery, external beam irradiation, or brachytherapy for early-stage prostate cancer, in Cancer, vol. 109, nº 11, 2007, pp. 2239–2247, PMID 17455209.
- ^ Pistis F et al., External beam radiotherapy plus high-dose-rate brachytherapy for treatment of locally advanced prostate cancer: the initial experience of the Catalan Institute of Oncology, in Brachytherapy, vol. 9, nº 15, 2009, PMID 19734106.
- ^ a b Lertsanguansinchai P et al., Phase III randomized trial comparing LDR and HDR brachytherapy in treatment of cervical carcinoma, in International Journal of Radiation OncologyBiologyPhysics, vol. 59, 2009, p. 1424, PMID 15275728.
- ^ Gaffney P et al., Practice Patterns of Radiotherapy in Cervical Cancer Among Member Groups of the Gynecologic Cancer Intergroup (GCIG), in International Journal of Radiation OncologyBiologyPhysics, vol. 68, 2007, pp. 485–490, PMID 17336465.
- ^ a b (EN) National Institute for Health and Clinical Excellence, High dose rate brachytherapy for carcinoma of the cervix, NICE, marzo 2006. URL consultato il 25th September, 2009.
- ^ a b c (EN) Viswanathan AN et al., American Brachytherapy Society cervical cancer brachytherapy task group (PDF), American Brachytherapy Society. URL consultato il 25th September, 2009.
- ^ Viswanathan AN et al., Three-Dimensional Imaging in Gynecologic Brachytherapy: A Survey of the American Brachytherapy Society, in International Journal of Radiation OncologyBiologyPhysics, 2009, PMID 19619956.
- ^ Kim et al., High–Dose Rate Brachytherapy Using Inverse Planning Simulated Annealing for Locoregionally Advanced Cervical Cancer: A Clinical Report with 2-Year Follow-Up, in International Journal of Radiation OncologyBiologyPhysics, vol. 75, 2009, p. 1329, PMID 19409728.
- ^ a b Pötter et al., Present status and future of high-precision image guided adaptive brachytherapy for cervix carcinoma, in Acta Oncologica, vol. 47, nº 7, 2008, pp. 1325–1336, PMID 18661430.
- ^ Pötter et al., Recommendations from gynaecological (GYN) GEC ESTRO working group (II): Concepts and terms in 3D image-based treatment planning in cervix cancer brachytherapy—3D dose volume parameters and aspects of 3D image-based anatomy, radiation physics, radiobiology, in Radiotherapy and Oncology, vol. 78, nº 1, 2006, pp. 67–77, PMID 16403584.
- ^ Hareyama SK et al., High-dose-rate versus low-dose-rate intracavitary therapy for carcinoma of the uterine cervix: a randomized trial, in Cancer, vol. 94, nº 1, 2008, pp. 117–24, PMID 11815967.
- ^ a b (EN) Merrick GS et al., American Brachytherapy Society prostate low-dose rate task group (PDF), American Brachytherapy Society. URL consultato il 25th September, 2009.
- ^ a b (EN) Hsu I-C et al., American Brachytherapy Society prostate high-dose rate task group (PDF), American Brachytherapy Society. URL consultato il 25th September, 2009.
- ^ a b Ash D et al., Prostate Cancer, in Hoskin P, Coyle C (a cura di), Radiotherpay in practice: brachytherapy, New York, Oxford University Press, 2005.
- ^ Morris WJ et al., Evaluation of Dosimetric Parameters and Disease Response After 125Iodine Transperineal Brachytherapy for Low- and Intermediate-Risk Prostate Cancer, in International Journal of Radiation OncologyBiologyPhysics, vol. 73, 2009, pp. 1432–1438, PMID 19036530.
- ^ a b Pisansky et al., High-dose-rate brachytherapy in the curative treatment of patients with localized prostate cancer, in Mayo Clinic proceedings. Mayo Clinic, vol. 83, nº 12, 2008, PMID 19046556.
- ^ Pistis et al., External beam radiotherapy plus high-dose-rate brachytherapy for treatment of locally advanced prostate cancer: the initial experience of the Catalan Institute of Oncology, in Brachytherapy, vol. 9, 2009, p. 15, PMID 19734106.
- ^ JM. Cosset, T. Flam; N. Thiounn; JC. Rosenwald; D. Pontvert; M. Timbert; S. Solignac; L. Chauveinc, [Brachytherapy for prostate cancer: old concept, new techniques]., in Bull Cancer, vol. 93, nº 8, Aug 2006, pp. 761-6, PMID 16935780.
- ^ a b c (EN) Keisch et al., American Brachytherapy Society breast brachytherapy task group (PDF), American Brachytherapy Society, febbraio 2007. URL consultato il 25th September, 2009.
- ^ a b Hoskin P et al., Breast Brachytherapy, in Hoskin P, Coyle C (a cura di), Radiotherapy in practice: brachytherapy, New York, Oxford University Press, 2005.
- ^ a b Polgár C et al., Current status and perspectives of brachytherapy for breast cancer, in International Journal of Clinical Oncology, vol. 14, 2009, p. 7, PMID 19225919.
- ^ King et al., Long-term results of wide-field brachytherapy as the sole method of radiation therapy after segmental mastectomy for T(is,1,2) breast cancer, in American journal of surgery, vol. 180, nº 4, 2000, pp. 299–304, PMID 11113440.
- ^ Go´mez-Iturriaga A et al., Early breast cancer treated with conservative surgery, adjuvant chemotherapy, and delayed accelerated partial breast irradiation with high-dose-rate brachytherapy, in Brachytherapy, vol. 7, nº 4, 2008, pp. 310–315, PMID 18778971.
- ^ Radiation Therapy for Breast Cancer: Accelerated Partial Breast Irradiation
- ^ Guix et al., Treatment of skin carcinomas of the face by high-dose-rate brachytherapy and custom-made surface molds, in International journal of radiation oncology, biology, physics, vol. 47, nº 1, 2000, pp. 95–102, PMID 10758310.
- ^ Sedda AF et al., Dermatological high-dose-rate brachytherapy for the treatment of basal and squamous cell carcinoma, in Clinical and Experimental Dermatology, vol. 33, nº 6, 2008, pp. 745–749, PMID 18681873.
- ^ Rio E et al., Interstitial brachytherapy of periorificial skin carcinomas of the face: A retrospective study of 97 cases, in International Journal of Radiation OncologyBiologyPhysics, vol. 63, 2005, pp. 753–757, PMID 15927410.
- ^ a b Musmacher J et al., High dose rate brachytherapy with surface applicators: Treatment for nonmelanomatous skin cancer, in Journal of Clinical Oncology, vol. 24, 2006, p. 15543.
- ^ Members A et al., Guidelines for Percutaneous Coronary Interventions: the Task Force for Percutaneous Coronary Interventions of the European Society of Cardiology, in European Heart Journal, vol. 26, nº 8, p. 804, PMID 15769784.
- ^ Sidawy et al., Peripheral vascular brachytherapy, in Journal of vascular surgery : official publication, the Society for Vascular Surgery [and] International Society for Cardiovascular Surgery, North American Chapter, vol. 35, nº 5, pp. 1041–7, PMID 12021726.
- ^ Pérez-Castellano N et al., Pathological Effects of Pulmonary Vein beta-Radiation in a Swine Model, in Journal of Cardiovascular Electrophysiology, vol. 17, nº 6, pp. 662–669, PMID 16836719.
- ^ a b Macmillan Cancer Support, Brachytherapy, macmillan.org.uk. URL consultato il 25th September, 2009.
- ^ a b Fieler., Side effects and quality of life in patients receiving high-dose rate brachytherapy, in Oncology nursing forum, vol. 24, nº 3, pp. 545–53, PMID 9127366.
- ^ a b c d Doust et al., A systematic review of brachytherapy. Is it an effective and safe treatment for localised prostate cancer?, in Australian family physician, vol. 33, nº 7, pp. 525–9, PMID 15301172.
- ^ a b c Magné N et al., Patterns of care and outcome in elderly cervical cancer patients: A special focus on brachytherapy, in Radiotherapy and Oncology, vol. 91, nº 2, pp. 197–201, PMID 18954913.
- ^ Casino AR et al., Brachytherapy in lip cancer (PDF), in Medicina Oral, vol. 11, 2006, pp. E223-9.
- ^ Vicini F et al., Three-year analysis of treatment efficacy, cosmesis, and toxicity by the American Society of Breast Surgeons MammoSite Breast Brachytherapy Registry Trial in patients treated with accelerated partial breast irradiation (APBI), in Cancer, vol. 112, nº 4, 2008, pp. 758–766, PMID 18181095.
- ^ (EN) Department of Human Oncology, University of Wisconsin School of Medicine and Public Health, Breast brachytherapy, humonc.wisc.edu. URL consultato il 25th September, 2009.
- ^ a b Treatment Types: Brachytherapy
- ^ a b c d e f Pötter R., Modern Imaging in Brachytherapy, in Gerbaulet A, Pötter R, Mazeron J, Limbergen EV (a cura di), The GEC ESTRO handbook of brachytherapy, Belgium, ACCO, 2005.
- ^ Trnková P., Pötter R., Baltas D., Karabis A., Fidarova E., Dimopoulos J., Georg D., and Kirisits C., New inverse planning technology for image-guided cervical cancer brachytherapy: Description and evaluation within a clinical frame (PDF), in Radiotherapy and Oncology, vol. 93, nº 2, 2009, pp. 331–340, DOI:10.1016/j.radonc.2009.10.004, PMID 19846230.
- ^ American Association of Physicists in Medicine, The 2007 AAPM response to the CRCPD request for recommendations for the CRCPD’s model regulations for electronic brachytherapy (PDF), American Association of Physicists in Medicine, febbraio 2009. URL consultato il 17 aprile 2010.
- Letitia Lancaster: Preventing vaginal stenosis after brachytherapy for gynaecological cancer: an overview of Australian practices. Eur J Omcol Nurs



