- Ultimo aggiornamento 2022-09-08 14:25:25
I metodi meccanici e chimici di controllo delle nascite sono tra le più comuni forme di contraccezione. Alcuni di loro, come il diaframma e i condom, sono anche gli unici metodi che riducono anche il rischio di malattie sessualmente trasmesse (MST) e HIV. Hanno una buona capacità contraccettiva rilevato da un basso indice di Pearl e soprattutto sono quasi completamente sprovvisti di rischio di danni sistemici.
L’indice di Pearl è un indice utilizzato nella statistica clinica per valutare l’efficacia di un certo metodo contraccettivo. Si basa sul numero di gravidanze insorte in 100 donne che hanno usato un certo metodo contraccettivo nell’arco di un anno. Più è basso l’indice di Pearl, più il metodo è sicuro.
 a) Condom o profilattico maschile: si calza dopo l’erezione, si usa per un solo rapporto e deve essere sfilato prima della detumescenza dopo il coito. Se si esclude la possibilità di incidenti (rottura e reflusso
a) Condom o profilattico maschile: si calza dopo l’erezione, si usa per un solo rapporto e deve essere sfilato prima della detumescenza dopo il coito. Se si esclude la possibilità di incidenti (rottura e reflusso  attraverso le pareti) l’uso corretto di questo metodo ha un Indice di Pearl di 2.8-7,5% ad.
attraverso le pareti) l’uso corretto di questo metodo ha un Indice di Pearl di 2.8-7,5% ad.
Vantaggi:
- non richiede la prescrizione medica
- ha un basso costo.
- Può evitare il contagio di malattie veneree e di infezioni comuni.
Svantaggi:
- validità per un singolo rapporto.
- Riduzione della sensibilità a livello del glande.
- Interruzione del rapporto dopo il coito.
- Possibili irritazioni maschili e femminili.
Controindicazioni:
- allergia alla gomma o alla plastica.
- disturbi dell’erezione.
Indicazioni:
- sterilità immunologica
- eiaculazione precoce.
- scelta individuale.
b) IUD (Intra Uterine Device): possono essere di tipo semplice (Lippes Loop D), attualmente in disuso, e  IUD medicati al rame o all’argento che viene avvolto “a spirale” in fili attorno al fusto centrale dello IUD (4). IUD Medicati al rame (Nova T®, Flexi T®, Gravigard®, Copper T 200®, FAQ®, No-Gravid®, MI 250®,
IUD medicati al rame o all’argento che viene avvolto “a spirale” in fili attorno al fusto centrale dello IUD (4). IUD Medicati al rame (Nova T®, Flexi T®, Gravigard®, Copper T 200®, FAQ®, No-Gravid®, MI 250®,  MI 375®, T Cu 380®): sono gli IUD più comunemente usati. IUD medicati con filo di argento (Nova T 380®, T de Plata 380 Nova Plus® filo di rame con anima di argento).
MI 375®, T Cu 380®): sono gli IUD più comunemente usati. IUD medicati con filo di argento (Nova T 380®, T de Plata 380 Nova Plus® filo di rame con anima di argento).
IUD di quarta generazione è GyneFix® con una superficie di rame di 330 mm2 e miniGynefix® che non è più sotto forma di filamento, ma cilindrica. Si ancorano al fondo uterino, zona senza 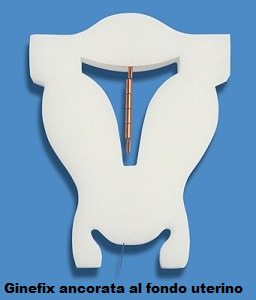 innervazione dolorifica, tramite un nodino nel tessuto muscolare del fondo uterino e penzola nella cavità uterina. Consiste in un filo di sutura non biodegradabile costituito da un monofilamento chirurgico 00 in Polipropilene, sul quale sono infilati sei piccoli cilindri di rame che procurano una superficie di area totale di 2330 mm. Ogni cilindro è lungo cm 0.5, con un diametro di cm 0.2. La lunghezza complessiva del Ginefix è cm 3 mentre il miniGyneFix ha una lunghezza ridotta (2.2 cm). Il cilindro superiore e inferiore sono fissati sul filo in modo da trattenere anche i quattro cilindri restanti permettendo un’ampia mobilità in tutte le direzioni. L’estremità superiore del filo presenta un nodo che, posizionato nel contesto del miometrio fundico, svolge la funzione dell’àncora. per fissare Ginefix si utilizza uno speciale strumento, un lungo ago con piccolissimo uncino per posizionare il nodo a circa cm 0,5-1 di profondità nel miometrio.
innervazione dolorifica, tramite un nodino nel tessuto muscolare del fondo uterino e penzola nella cavità uterina. Consiste in un filo di sutura non biodegradabile costituito da un monofilamento chirurgico 00 in Polipropilene, sul quale sono infilati sei piccoli cilindri di rame che procurano una superficie di area totale di 2330 mm. Ogni cilindro è lungo cm 0.5, con un diametro di cm 0.2. La lunghezza complessiva del Ginefix è cm 3 mentre il miniGyneFix ha una lunghezza ridotta (2.2 cm). Il cilindro superiore e inferiore sono fissati sul filo in modo da trattenere anche i quattro cilindri restanti permettendo un’ampia mobilità in tutte le direzioni. L’estremità superiore del filo presenta un nodo che, posizionato nel contesto del miometrio fundico, svolge la funzione dell’àncora. per fissare Ginefix si utilizza uno speciale strumento, un lungo ago con piccolissimo uncino per posizionare il nodo a circa cm 0,5-1 di profondità nel miometrio.
Ginefix possiede un’altissima efficacia (gravidanze indesiderate 0,2% donne/anno vs. 0.4 dello IUD al rame di IIIa generazione), lunga durata (10 anni), minore frequenza di crampi addominali (i cilindri non contrastano il profilo dell’asse uterino) e percentuale di espulsione prossima allo zero (28). La procedura richiede un minimo di training per l’operatore.
L’azione contraccettiva dello IUD si esplica essenzialmente a livello della mucosa uterina, senza effetti sistemici e senza alcuna compromissione della funzionalità ovarica. I meccanismi di azione sono mirati ad impedire la fecondazione dell’ovocita e l’annidamento dell’ovocita eventualmente fecondato:
- ipertonia di base della muscolatura uterina
- una situazione flogistica cronica della mucosa.
- accelerazione della motilità tubarica con accelerato trasporto dell’uovo (5-7).
Questi primi 3 meccanismi d’azione sono da attribuire a produzione in loco di prostaglandine. Per quanto riguarda l’azione del rame (superficie media 230 mm2) si é visto che induce:
- inibizione dell’attività di alcuni enzimi (anidrasi carbonica) necessari al metabolismo dello zinco, che è fondamentale per la sopravvivenza degli spermatozoi.
- aumento di captazione degli estrogeni da parte dell’endometrio.
- inibizione dell’ambiente enzimatico necessario per l’impianto della blastocisti.
L’efficacia é proporzionale alla superficie dello IUD ed alla superficie del rame applicato sull’asse dello IUD: Indice di Pearl varia da 1,08 a 2,5.
L’uso dello IUD prevede una visita ginecologica preventiva, ecografia pelvica ed un pap-test per escludere patologie uterine, gravidanza in atto, infezioni e valutare l’asse utero-cervicale.
Controindicazioni all’applicazione di IUD:
- infezioni pelviche in atto.
- gravidanza (per tale motivo l’inserimento va effettuato durante il flusso mestruale o subito dopo).
- nulliparità: questioni controverse per possibili alterazioni cervicali e crampi uterini dolorosi. La nulliparità non é una controindicazione secondo alcuni AA., specie se si tratta di un soggetto molto giovane. Personalmente siamo assolutamente contrari ad applicare lo IUD in donne nullipare specie se giovanissime per i rischi dell’instaurarsi di flogosi che potrebbero avere gravi ripercussioni sulla fertilità.
- malformazioni uterine.
- fibromi, con o senza metrorragie.
- menometrorragie disfunzionali e dismenorrea grave.
- tumori uterini e lesioni precancerose.
- cerviciti ed ectopie cervicali.
- alterazioni emocoagulatorie e tendenza alle emorragie.
- Terapia con anticoagulanti
Complicazioni ed effetti collaterali dell’applicazione di IUD:
- perdite ematiche: comuni nei primi mesi (25% dei casi) accompagnate da irregolarità mestruali; in genere
 regrediscono spontaneamente dopo un po’ di tempo. In caso di persistenza della metrorragia, bisogna rimuovere il contraccettivo.
regrediscono spontaneamente dopo un po’ di tempo. In caso di persistenza della metrorragia, bisogna rimuovere il contraccettivo. - dolori: crampi uterini e dolenzie sacrali (20% dei casi) che seguono di norma all’inserzione; se continuano a distanza o dopo un periodo di benessere, si deve sospettare una parziale espulsione o una flogosi.
- leucoxantorrea: dovuta ad una risposta flogistica dell’utero e della cervice (se abbondante, sospettare una endometrite).
- dispareunia: per erronea applicazione
- infezione pelvica: in genere non é in rapporto con l’applicazione della spirale ma con infezioni preesistenti. Quando interviene si deve estrarre lo IUD.
- perforazione uterina con passaggio dello IUD in cavità peritoneale (lost IUD) frequentemente associata a retroverso-flessione fissa dell’utero. Per il recupero del lost IUD è indicato l’approccio laparoscopico.
- espulsioni: dovute alla tecnica di applicazione ed al metodo dello IUD (é stato messo in relazione anche con il periodo del ciclo in cui é applicato).
- infertilità successiva: nessuna certezza ma è opportuno non applicare IUD in donne desiderose di ulteriori gravidanze
- cancro dell’endometrio: allo stato attuale non si é visto alcun rapporto (il rame esplica solo un effetto locale e non produce fenomeni tossici). Si é visto che le iperplasie endometriali sono IUD indipendenti.
- gravidanza ectopica (tubarica): avviene raramente; si è dimostrato che la presenza della spirale determina un accelerato trasporto tubarico dell’uovo.
- gravidanza normale con IUD: la gravidanza in genere segue un decorso normale pioché lo IUD rimane al di fuori del sacco amniotico. Rarissimi sono i casi descritti di inglobamento dello IVD da parte delle strutture fetali. Se al contrario la spirale viene rimossa, il trauma corrispondente determina in genere un distacco parziale o completo dell’uovo.
- scomparsa del filo per sua risalita: accade in genere se il filo é troppo corto e determina difficoltà al momento della rimozione (si deve ricorrere alla rimozione sotto guida isteroscopica.
- Espulsione IUD: succede con una frequenza del 2/100.
- teratogenesi: non si determinano difetti di sviluppo fetale tranne che nel caso in cui, lo IUD sia inglobato nelle strutture fetali.
C) IUD medicati al Progesterone (LNG): Mirena, IUD a forma di T con capsula inserita nell’asse principale contiene 52 mg di levonorgestrel. Jaydess: LNG simile al precedente ma di minore dimensioni; il suo serbatoio contiene 13,5 mg di progesterone; un anello di argento ecoriflettente fissato al ramo longitudinale in alto prossimalmente ai due bracci laterali permette facilita i controlli periodici ecografici.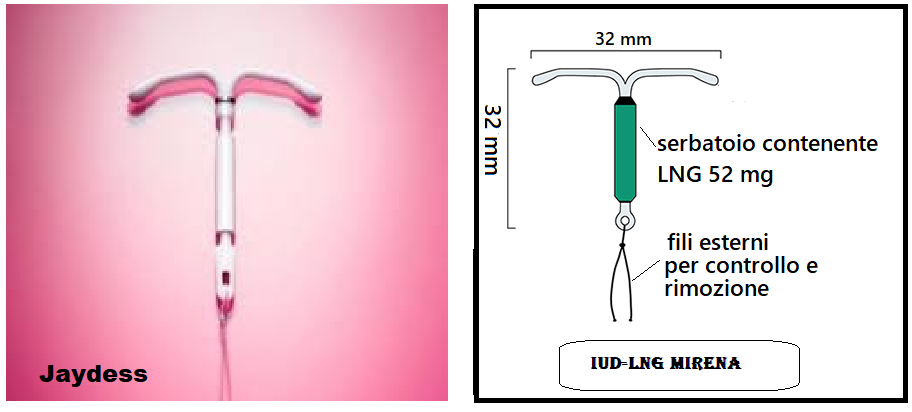
Meccanismo d’azione: effetto meccanico dello IUD classico + azione del progesterone a livello del muco cervicale e della attività secretiva dell’endometrio.
Caratteristiche principali:
- uso di ormone fisiologico: progesterone.
- assenza di effetti sistemici per dismissioni localizzata e controllata: ha un rilascio iniziale di levonorgestrel di 20 mcg/24h; il corpo luteo ne rilascia 2500 mcg/die.
- effetto favorevole sui cicli mestruali con miglioramento della dismenorrea, ipermenorrea, AUB.
Vantaggi:
- La spirale con levonorgestrel non presenta controindicazioni o comunque effetti collaterali negativi nelle donne diabetiche di tipo 1, soprattutto se affette da menorragie o dismenorrea (3).
- Può essere utilizzata durante l’allattamento: solo lo 0.1% del LNG viene secreto nel latte materno.
Inconvenienti:
- aumento della tensione premestruale
- dolenzia addomino-pelvica
- nausea
- acne e seborrea
- spotting intermestruale
- amenorrea nel 20% delle pazienti
Efficacia: Indice Pearl 0,5-1% anni donne.
Minispirale tubarica: Si tratta di una microspirale (Essure, STOP) che determina un’occlusione tubarica permanente in breve tempo. Le minispirali sono introdotte nel tratto prossimale tubarico per via isteroscopica durante una seduta di Office Hysteroscopy. preferibilmente durante la fase follicolare precoce Agiscono creando una flogosi acuta (senza infezioni sovrapposte) che si trasforma in 3-6 mesi in infiammazione cronica e reazione fibrotica cicatriziale estesa. Indice di Pearl: 1%; l’efficacia non è garantita prima di sei mesi dall’inserzione. La minispirale tubarica è controindicata per le donne allergiche al nichel, per quelle che desiderano una contraccezione temporanea e reversibile, in caso di patologia uterina malformativa, infezioni pelviche acute o croniche (27-31).
E’ sconsigliato applicare Essure nelle pazienti che hanno partorito da meno di 3 mesi, età <21 anni o >45 anni e nelle pazienti sottoposte a terapia corticosteroidea o immunosoppressiva. Il dispositivo è stato approvato in Europa e negli Stati Uniti d’America nel novembre 2002. In Italia la procedura è rimborsata al 100% dal Servizio Sanitario Nazionale (27-31).
Complicazioni si presentano nel 3% dei casi e includono soprattutto dolore pelvico cronico ma anche crampi, emorragie, nausea, vomito e dispareunia. L’Essure può essere rimosso ma solo con intervento chirurgico, non per via isteroscopica, che potrebbe richiedere una salpingectomia.
Diaframma femminile: é costituito da una cupola di gomma morbida con la base rinforzata da una 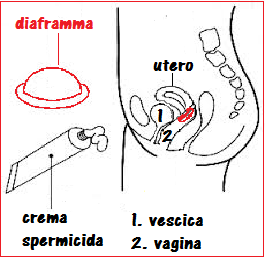 spirale metallica. In commercio ne esistono misure da 50 a 100 mm, che si inseriscono piegati sul piano orizzontale facendoli scivolare al disotto della cervice. Inserito correttamente deve circondare completamente, coprendolo, il collo uterino. Deve rimanere applicato per almeno 8 ore dopo i rapporti sessuali.
spirale metallica. In commercio ne esistono misure da 50 a 100 mm, che si inseriscono piegati sul piano orizzontale facendoli scivolare al disotto della cervice. Inserito correttamente deve circondare completamente, coprendolo, il collo uterino. Deve rimanere applicato per almeno 8 ore dopo i rapporti sessuali.
Le misure più utilizzate sono da 65 mm per la nullipara e per la pluripara 70-75 mm. La misura del diaframma corrisponde alla coniugata che va dal fornice posteriore vaginale all’angolo retropubico. Il diaframma può essere usato da solo ma é più efficace con l’aggiunta di una crema spermicida che agisce anche da lubrificante. Indice di Pearl: media di 15% anni donna.
Vantaggi: conservato adeguatamente può essere usato per molto tempo.
Svantaggi:
- periodo di prova per difficoltà di impiego.
- Deve inserirsi prima del rapporto e non rimuoversi prima di 6-8 ore dall’ultimo coito.
- Richiede attenzione nella conservazione.
Controindicazioni:
- Cistocele.
- Antiverso-flessione accentuata dell’utero.
- Cerviciti ed ectopie della portio uterina.
Complicanze: usando il diaframma e spermicida può aumentare il rischio di infezione del tratto urinario. Tenendo applicato il diaframma per >24 ore aumenta il rischio di sindrome da shock tossico
Indicazioni: scelta della coppia.
ANELLI VAGINALI contenenti estro-progestinici
METODI CHIMICI:
Creme, candelette, spray spermicidi: vanno applicati un’ora prima dei rapporti sessuali e non vanno rimossi prima di 8 ore dopo. i meccanismi di azione sono i seguenti:
- alterazione della pressione osmotica.
- Inibizione enzimatica.
- Combinazione competitiva metabolica con i gruppi S-H. Devono essere applicati 10’ prima del coito all’altezza della portio uterina e non si devono effettuare lavande nelle 6-9 ore successive. Sono a disposizione ovuli schiumogeni creme, gelatine, dischi e foglietti che si possono applicare prima del coito.
Vantaggi: azione lubrificante e terapeutica per alcune infezioni cervico-vaginali (Candida albicans e Trichomonas vaginalis). Potenziano l’azione del diaframma e dello IUD.
Svantaggi: scarsa efficacia se usati da soli. Possibilità di irritazioni e lesioni della mucosa vaginale per l’uso ripetuto.
Reference list:
- Tatum HJ. Intrauterine contraception. Am J Obstet Gynecol 1972; 112:1000–1023.
- Mbabajende V. Historical survey of modern reversible contraceptive methods. Imbonezamuryango 1986; 5:14–17.
- Tyrrel T, Murphy FB, Bernardino ME. Tuboovarian abscesses: CT-guided percutaneous drainage. Radiology 1990; 175:87–89.
- Kim SH, Kim SH, Yang DM, Kim KA. Unusual causes of tuboovarian abscess: CT and MR imaging findings. Radiographics 2004; 24:1575–1589.Muhler M, Taupitz M. How safe is magnetic resonance imaging in patients with contraceptive implants? Radiologe 2006; 46:574–578.
- Valsky DV, Cohen SM, Hochner-Celnikier D, Lev-Sagie A, Yagel S. The shadow of the intrauterine device. J Ultrasound Med 2006; 25:613–616. Abstract/FREE Full Text
-
Westhoff C. The IUD in evolution. Obstet Gynecol Surv 1996; 51:S20–S24.Kaufman J. The cost of IUD failure in China. Stud Fam Plann 1993; 24:194–196.
- Kaunitz AM. Reappearance of the intrauterine device: a “user-friendly” contraceptive. Int J Fertil Womens Med 1997; 42:120–127.
- GyneFix-LNG: preliminary clinical experience with a copper and levonorgestrel-releasing intrauterine system. EUR J Contracept Reprod Health Care 1999 Mar;4(1):15-9.
-
Andersson K. The levonorgestrel intrauterine system: more than a contraceptive. Eur J Contracept Reprod Health Care 2001; 1:15–22.
-
Sivin I, Stern J. Health during prolonged use of levonorgestrel 20 micrograms/d and the copper TCu 380Ag intrauterine contraceptive devices: a multicenter study. International Committee for Contraception Research (ICCR). Fertil Steril 1994; 61:70–77.
-
Baveja R, Bichille LK, Coyaji KJ, et al. Randomized clinical trial with intrauterine devices (levonorgestrel intrauterine device (LNG), CuT 380Ag, CuT 220C and CuT 200B): a 36-month study. Indian Council of Medical Research Task Force on IUD. Contraception 1989; 39:37–52.
-
Arias RD. Compelling reasons for recommending IUDs to any woman of reproductive age. Int J Fertil Womens Med 2002; 47:87–95.
-
Vercellini P, Frontino G, De Giorgi O, Aimi G, Zaina B, Crosignani PG. Comparison of levonorgestrel-releasing intrauterine device versus expectant management after conservative surgery for symptomatic endometriosis: a pilot study. Fertil Steril 2003; 80:305–309.
-
Hubacher D, Grimes DA. Noncontraceptive health benefits of intrauterine devices: a systematic review. Obstet Gynecol Surv 2002; 57:120–128.
-
Mirena [product information]. Turku, Finland: Schering Oy; 2006.
-
Zalel Y. Sonographic and Doppler flow characteristics of levonorgestrel and copper-releasing intrauterine devices. MedGenMed 2003; 5:38.
-
Essure [product information]. San Carlos, CA: Conceptus, Inc; 2006.
-
Morales-Rosello J. Spontaneous upward movement of lowly placed T-shaped IUDs. Contraception 2005; 72:430–431.
-
Bonilla-Musoles F, Raga F, Osborne NG, Blanes J. Control of intrauterine device insertion with three-dimensional ultrasound: is it the future? J Clin Ultrasound 1996; 24:263–267.
-
Lee A, Eppel W, Sam C, Kratochwil A, Deutinger J, Bernaschek G. Intrauterine device localization by three-dimensional transvaginal ultrasonography. Ultrasound Obstet Gynecol 1997; 10:289–292.
-
Muller LAL, Ramos LJG, Martins-Costa SH, et al. Transvaginal ultrasonographic assessment of the expulsion rate of intrauterine devices inserted in the immediate postpartum period: a pilot study. Contraception 2005; 72:192–195.
-
Caliskan E, Ozturk N, Dilbaz BO, Dilbaz S. Analysis of risk factors associated with uterine perforation by intrauterine devices. Eur J Contracept Reprod Health Care 2003; 8:150–155.
-
Honarbakhsh A, Rastegar M, Hervai I, Khoury E. Unrecognised perforation of the uterus into bladder by an IUD. J Obstet Gynaecol 2003; 23:444–445.
-
Schiesser M, Lapaire O, Tercanli S, Holzgreve W. Lost intrauterine devices during pregnancy: maternal and fetal outcome after ultrasound-guided extraction. An analysis of 82 cases. Ultrasound Obstet Gynecol 2004; 23:486–489.
-
Mohllajee AP, Curtis.KM, Peterson HB. Does insertion and use of an intrauterine device increase the risk of pelvic inflammatory disease among women with sexually transmitted infection? A systematic review. Contraception 2006; 73:145–153.
-
Sam JW, Jacobs JE, Birnbaum BA. Spectrum of CT findings in acute pyogenic pelvic inflammatory disease. Radiographics 2002; 22:1327–1334.
- Huch Boni RA, Heusler RH, Hebisch G, Krestin GP. CT and MRI in inflammations of female genital organs. Radiologe 1994; 34:390–396.
- GyneFix-LNG: preliminary clinical experience with a copper and levonorgestrel-releasing intrauterine system. EUR J Contracept Reprod Health Care 1999 Mar;4(1):15-9.
- V.Mijatovic et al.: “Essure hysteroscopic tubal occlusion device for the treatment of hydrosalpinx prior to in vitro fertilization-embryo transfer in patients with a controindication for laparoscopy”. Fertil Steril 2010;93:1338-42
- P. Panel, I. Grosdemouge: “Predictive factors of ESSURE implant placement failure: prospective multicenter study of 495 of patient”. Fertil Steril 2010;93:29-34.
- Hurskainen, R.; Hovi, S.; Gissler, M.; Grahn, R.; Kukkonen-Harjula, K.; Nord-Saari, M.; Mäkelä, M. “Hysteroscopic tubal sterilization: a systematic review of the Essure system”. Fertility and Sterility. 2010;94 (1): 16–19.
- Miño M, Arjona JE, Cordón J, Pelegrin B, Povedano B, Chacon E (June 2007).“Success rate and patient satisfaction with the Essure sterilisation in an outpatient setting: a prospective study of 857 women”. BJOG. 114 (6): 763–6.
- Mao, Jialin; Pfeifer, Samantha; Schlegel, Peter; Sedrakyan, Art (13 Nov 2015).“Safety and efficacy of hysteroscopic sterilization compared with laparoscopic sterilization: an observational cohort study”. BMJ. 351: h5162.