LINFADENECTOMIA INGUINO-FEMORALE
Diagnostica:
La terapia chirurgica del ca. vulvare precede allo stato attuale la linfadenectomia inguinale bilaterale nella quasi totalità dei casi. Nel tentativo di evitare o ridurre questo tempo operatorio, si sono ricercati ausilii diagnostici per una corretta diagnosi di invasività linfonodale. I risultati delle tecniche ultrasonografiche (1,2) e della PET (3) sono deludenti. Anche l’agobiopsia linfonodale ecoguidata, per la stretta dipendenza dall’abilità dell’operatore e per la difficile riproducibilità, non ha trovato consensi unanimi (4). La RMN ha mostrato una specificità del 90-100% ma una sensibilità del 40-50% con nel segnalare la presenza di linfonodi metastatici (5). La linfografia con RMN utilizzando particelle supermagnetiche di ossido di ferro sembra essere suscettibile di migliori risultati in un futuro prossimo (6, 7). La metodica di stadiazione linfonodale più promettente al momento resta la tecnica della biopsia a cielo aperto del linfonodo sentinella (linfonodo di Cloquet) localizzato fra la v. femorale e il lig. lacunare (8-10).
La stadiazione della linfoadenopatia inguinale è inaffidabile. Numerosi studi hanno dimostrato che i linfonodi inguinali profondi possono essere sede di metastasi anche quando i linfonodi superficiali risultano negativi. Sono stati riportati molti casi di metastasi linfonodali inoperabili dopo che la biopsia del linfonodo satellite è risultata negatva. La biopsia del linfonodo sentinella non è da ritenersi sufficiente per escludere la presenza di metastasi inguinali, oltre alla possibilità, riportata da alcuni AA, dell’inseminazione di cellule neoplastiche in corso di biopsia (11-15).
Linfonodo sentinella: Si definisce così il primo linfonodo situato nel territorio di drenaggio del tumore primitivo. Viene diagnosticato iniettando 1-4 ml di blu di metilene nel sottocute adiacente al ca. vulvare 10’ prima della dissezione. Praticando la dissezione cutanea inguinale si repertano i linfatici colorati in blu e seguendo il loro decorso si giunge al primo linfonodo iniettato che è il linfonodo sentinella. E’ una tecnica più semplice e meno costosa ma meno precisa della radioisotopica. Quest’ultima prevede la iniezione profonda interdigitale di nanocolloide marcato con tecnezio 99 (99mTc); dopo 15’ si ottengono, tramite gamma camera portatile, clichè scintigrafici che permettono una precisa proiezione cutanea del linfonodo sentinella che viene bloccato e rimosso con facilità. Le due tecniche possono essere utilizzate in associazione e permettono così di raggiungere il 100% di risultati positivi (16-19).
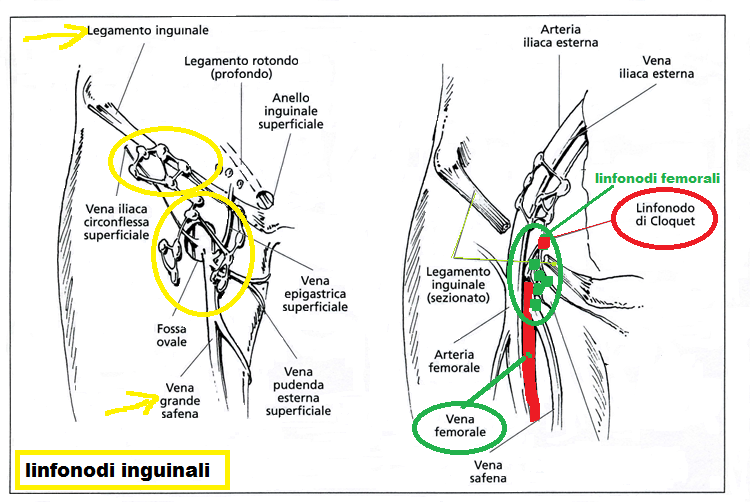
Linfonodi inguinali: I linfonodi inguinali si dividono in superficiali (o inguinali veri e propri) e profondi (detti anche femorali). Sono separati dalla fascia lata (o fascia della coscia) e dalla lamina cribrosa che è la porzione di fascia lata che ricopre il triangolo femorale (fig. 3). I linfonodi inguinali superficiali si trovano verticalmente lungo la vena safena e orizzontalmente sopra il ligamento inguinale formando fra le loro linee direttive un angolo di quasi 90°. Pochi altri linfonodi sparsi si trovano accanto alla vena safena satellite laterale, v. circonflessa superficiale, v. pudenda esterna ed epigastrica superficiale. La guaina femorale e la fascia cribriforme coprono il canale femorale che viene anche definito triangolo femorale. I vasi linfatici che provengono dai linfonodi inguinali superficiali perforano la fascia cribriforme e scaricano nei linfonodi inguinali profondi sottostanti.
I linfonodi inguinali profondi sono situati nel triangolo femorale (o di Scarpa o fossa ovale) che è una depressione di forma piramidale situata nella regione inguinale e delimitata in alto dal ligamento inguinale, lateralmente dal muscolo sartorio e medialmente dal muscolo adduttore lungo; il punto di accostamento di questi due muscoli costituisce l’apice del triangolo mentre il lig. inguinale ne costituisce la base rivolta in alto (v. figura 1,2). La parete posteriore è caratterizzata, in senso latero-mediale, dal muscolo iliaco, grande psoas e pettineo. La parete anteriore è costituita dalla fascia lata che, in questa porzione centrale, prende il nome di fascia cribrosa di Hesselbach per la presenza di numerosi fori che permettono il passaggio di vasi sanguigni e linfatici. Nel triangolo femorale si posizionano lateralmente l’arteria femorale, in mezzo la vena femorale e medialmente alla vena femorale si trovano i linfonodi inguinali profondi (fig.1,3)
Tecnica chirurgica:
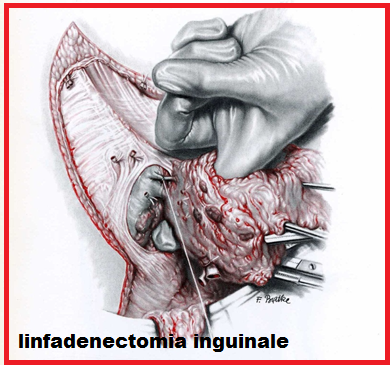
incisione curvilinea, parallela al legamento inguinale, 5-10 cm al di sotto di esso. L’arto inferiore è in posizione flessa al ginocchio, con la coscia ruotata esternamente. Lo scopo della dissezione è quello di asportare i linfonodi inguinali superficiali e profondi situati in un’area detta di Daseler. Questa è delimitata, in alto da una linea di 12 cm, che decorre parallela al legamento inguinale 1 cm al di sopra dello stesso, lateralmente da una linea che scende per 20 cm dal margine supero-laterale di questa linea, medialmente da una linea di 15 cm che scende dal tubercolo del pube ed, in basso da una linea che congiunge le due linee verticali.
Sotto la fascia superficialis troviamo e asportiamo i linfonodi superficiali lungo la v. safena e sopra il lig. inguinale. La vena safena viene accuratamente preparata e può essere risparmiata. Aperta la fascia cribrosa, si rimuove il tessuto fibroadiposo che si trova lungo l’avventizia della vena femorale. Non va ripulita la parete posteriore della vena femorale, nè le sue diramazioni, perché non esistono linfonodi in quella zona. – Per lo stesso motivo non va asportato il tessuto che avvolge il nervo femorale. Rimosso tutto il tessuto fibroadiposo contenente i linfonodi superficiali e profondi, il canale femorale viene chiuso con 2 punti di Vicryl passati tra legamento inguinale e il legamento di Cooper, per evitare la formazione di ernie postoperatorie in quella sede. Si lascia un drenaggio in aspirazione, che va tenuto per 5-6 giorni.
References:
- Mäkelä PJ, Leminen A, Kääriäinen M, et al. Pretreatment sonographic evaluation of inguinal lymph nodes in patients with vulvar malignancy. JUltrasound Med 1993; 5:255-8. pag. 732
- Abang Mohammed DK, Uberoi R, de B Lopes A, et al. Inguinal node status by ultrasound in vulvar cancer. Gynecol Oncol 2000; 77: 93-6.
- Cohn DE, Dehdashti F, Gibb RK, et al. rospective evaluation of positron emission tomography for the detection of groin node metastases from vulvar cancer.
- Gynecol Oncol 2002; 85:179-84.Moskovic EC, Shepherd JH, Barton DJ, et al. The role of high resolution ultrasound with guided cytology of groin lymph nodes in the management of squamous cell carcinoma of the vulva: a pilot study. Br JObstet Gynaecol 1999; 106: 863-7.
- Sohaib SA, Richards PS, Ind T, et al. MR imaging of carcinoma of the vulva. Am JRoentgenol 2002; 178:373-7Bellin MF, Roy C, Kinkel K, et al. Lymph node metastases: safety and effectiveness of MR imaging with ultrasmall superparamagnetic iron oxide particles-initial clinical experience. Radiology 1998; 207:799-808.
- Sohaib SA, Moskovic EC. Imaging in vulval cancer. Best Pract Res Clin Obstet Gynaecol 2003; 17:543-56.
- Sliutz G, Reinthaller A, Lantzsch T, et al. Lymphatic mapping of sentinel nodes in early vulvar cancer. Gynecol Oncol 2002; 84:9-52.
- De Cicco C, Sideri M, Bartolomei M, et al. Sentinel node biopsy in early vulvar cancer. Br JCancer 2000; 82:295-9.
- de Hullu JA, Hollema H, Piers DA, et al. Sentinel lymph node procedure is highly accurate in squamous cell carcinoma of the vulva. JClin Oncol 2000; 18:2811-6.
- Moore RG, Depasquale SE, Steinhoff MM, et al. Sentinel node identification and the ability to detect metastatic tumor to inguinal lymph nodes in vulvar malignancies. Gynecol Oncol 20003; 89:475—9.
- Puig-Tintoré LM, Ordi J, Vidal-Sicart S, et al. Further data on the usefulness of sentinel lymph node identification and ultrastaging in vulvar squamous cell carcinoma. Gynecol Oncol 2003; 88:29-34.
- de Hullu JA, van der Avoort IAM. Management of vulvar cancers. EJSO2006; 32:825-31.
- Burger MPM. The side of groin node metastases in unilateral vulvar carcinoma. Int J Gynae Cancer 1996;6:318-22
- Di Saia PJ. What is the proper extent of an inguinal lymphadenectomy for early vulvar cancer? Gynecol Oncol 2003;90:667-78
- Ansink A, Sie-Go DMDS, van der Velden J, et al. Identification of sentinel lymph nodes in vulvar carcinoma patients with the aid of a patent blue V injection. Cancer 1999;86:652-656
- De Cicco C, Sideri M, Grana C, et al. Sentinel node biopsy in early vulvar cancer. Sentinel node biopsy in early vulvar cancer. Br Jr Cancer 2000;82:295-9
- de Hullu JA, Hollema H, Piers DA, et al. Sentinel lymph node procedure is highly accurate in squamous cell carcinoma of the vulva. J Clinn Oncol 2000;2811-16.
- Louis-Sylvestre C, Evangelista E, Leonard F, et al. Sentinel node localization should be interpreted with caution in midline vulvar cancer. Gynecol Oncol 2005;97:51–4.
- Hauspy J, Beiner M, Harley I, et al. A. Sentinel lymph node in vulvar cancer. Cancer 2007;110 (5):1015-23.
°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°°
Queste pagine fanno parte del sito fertilitycenter.it in internet da marzo 2011. I testi, le tabelle, i disegni e le immagini pubblicati in queste pagine sono coperte da copyright ma a disposizione di tutti per copia e riproduzione purchè venga citata la fonte con link al sito www.fertilitycenter.it.
Ringrazio i lettori per la loro cortese attenzione e li prego di voler comunicare le loro osservazioni e consigli su eventuali errori o esposizioni incomplete.
Grazie. Enzo Volpicelli





2 commenti
I just want to say I’m newbie to blogs and really savored this blog site. Probably I’m going to bookmark your website . You certainly come with fabulous article content. With thanks for revealing your blog.
I was just looking for this info for a while. After 6 hours of continuous Googleing, at last I got it in your site. I wonder what’s the lack of Google strategy that don’t rank this type of informative websites in top of the list. Generally the top web sites are full of garbage.